Острый коронарный синдром: неотложная помощь, лечение, рекомендации
Обновление: Октябрь 2018
Под термином «острый коронарный синдром» подразумевается очень опасное для жизни неотложное состояние. В этом случае кровоток по одной из артерий, питающих сердце, уменьшается настолько, что больший или меньший участок миокарда или перестает нормально выполнять свою функцию, или вовсе гибнет.
Диагноз правомочен только в течение первых суток развития этого состояния, пока врачи дифференцируют – у человека так проявилась нестабильная стенокардия или это – начало инфаркта миокарда.
В это же время (пока проводится диагностика) кардиологи предпринимают все возможные меры, чтобы восстановить проходимость поврежденной артерии.
Острый коронарный синдром требует оказания неотложной помощи. Если речь идет об инфаркте миокарда, то только в течение первых (от появления начальных симптомов) 90 минут возможно еще ввести препарат, который растворит тромб в питающей сердце артерии.
После 90 минут врачи могут только всячески помогать организму уменьшать площадь отмирающего участка, поддерживать основные жизненные функции и стараться избежать осложнений. Поэтому развившаяся внезапно боль в сердце, когда она не проходит в течение нескольких минут отдыха, даже если этот симптом появился впервые, требует немедленного вызова «Скорой помощи».
Не бойтесь показаться паникером и обратиться за медицинской помощью, ведь с каждой минутой необратимые изменения в миокарде накапливаются.
Далее мы рассмотрим, на какие симптомы, кроме боли в сердце, нужно обратить внимание, что нужно сделать до приезда «Скорой». Расскажем мы и о том, у кого больше шансов развития острого коронарного синдрома.
Немного подробнее о терминологии
В настоящее время под острым коронарным синдромом подразумевают два состояния, проявляющиеся сходными симптомами:
Нестабильную стенокардию
Нестабильная стенокардия – состояние, при котором на фоне физической нагрузки или покоя появляется боль за грудиной, имеющая давящий, жгучий или сжимающий характер. Такая боль отдает в челюсть, левую руку, левую лопатку. Может она проявляться и болями в животе, тошнотой.
О нестабильной стенокардии говорят, когда эти симптомы или:
- только возникли (то есть раньше человек выполнял нагрузки без сердечных болей, одышки или неприятных ощущений в животе);
- начали возникать при меньшей нагрузке;
- стали сильнее или длятся дольше;
- начали появляться в покое.
В основе нестабильной стенокардии – сужение или спазм просвета большей или меньшей артерии, питающей, соответственно, больший или меньший участок миокарда.
Причем это сужение должно быть более 50% от диаметра артерии в этом участке, или препятствие на пути крови (это почти всегда атеросклеротическая бляшка) не является фиксированным, а колеблется с током крови, то больше, то меньше перекрывая артерию.
Инфаркт миокарда
Инфаркт миокарда – без подъема сегмента ST или с подъемом этого сегмента (это возможно определить только по ЭКГ). Он возникает, когда перекрыто более 70% диаметра артерии, а также в случае, когда «отлетевшие» бляшка, тромб или капли жира закупорили артерию в том или ином месте.
Острый коронарный синдром без подъема сегмента ST – это или нестабильная стенокардия, или инфаркт без подъема этого сегмента. На этапе до госпитализации в кардиологический стационар эти 2 состояния не дифференцируют – для этого нет необходимых условий и аппаратуры. Если же на кардиограмме виден подъем сегмента ST, можно поставить диагноз «Острый инфаркт миокарда».
От того, каким будет вид заболевания – с подъемом ST или без него – и зависит лечение острого коронарного синдрома.
Если на ЭКГ уже сразу видно образование глубокого («инфарктного») зубца Q, ставится диагноз «Q-инфаркт миокарда», а не острый коронарный синдром.
Это говорит о том, что поражена крупная ветвь коронарной артерии, и очаг отмирающего миокарда довольно велик (крупноочаговый инфаркт миокарда).
Такое заболевание возникает при полной закупорке крупной ветви коронарной артерии плотной тромботической массой.
Когда нужно подозревать острый коронарный синдром
Тревогу нужно бить, если вы или ваш родственник предъявляет следующие жалобы:
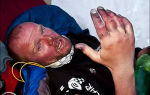
- Боль за грудиной, распространение которой показывают кулаком, а не пальцем (то есть болит большой участок). Боль жгучая, пекущая, сильная. Не обязательно определяется слева, но может локализоваться посредине или с правой стороны грудины. Отдает в левую сторону тела: половину нижней челюсти, руку, плечо, шею, спину. Ее интенсивность не меняется в зависимости от положения тела, но могут (это характерно для синдрома с подъемом сегмента ST) наблюдаться несколько приступов такой боли, между которыми имеется несколько практически безболезненных «промежутков».Она не снимается нитроглицерином или подобными препаратами. К боли присоединяется страх, на теле выступает пот, может быть тошнота или рвота.
- Одышка, которая зачастую сопровождается ощущением нехватки воздуха. Если этот симптом развивается как признак отека легких, то нарастает удушье, появляется кашель, может откашливаться розовая пенистая мокрота.
- Нарушения ритма, которые ощущаются как перебои в работе сердца, дискомфорт в грудной клетке, резкие толчки сердца о ребра, паузы между сердечными сокращениями. В результате таких неритмичных сокращений в худшем случае весьма быстро наступает потеря сознания, в лучшем – развивается головная боль, головокружение.
- Боль может ощущаться в верхних отделах живота и сопровождаться послаблением стула, тошнотой, рвотой, которая не приносит облегчения. Она также сопровождается страхом, иногда – ощущением учащенного сердцебиения, неритмичным сокращением сердца, одышкой.
- В некоторых случаях острый коронарный синдром может начинаться с потери сознания.
- Есть вариант течения острого коронарного синдрома, проявляющийся головокружениями, рвотой, тошнотой, в редких случаях – очаговой симптоматикой (асимметрией лица, параличами, парезами, нарушением глотания и так далее).
Насторожить также должны усилившиеся или участившиеся боли за грудиной, по поводу которых человек знает, что так проявляется его стенокардия, усилившаяся одышка и усталость. Через несколько дней или недель после этого у 2/3 людей развивается острый коронарный синдром.
Особо высокий риск развития острого кардиального синдрома у таких людей:
- курильщиков;
- лиц с лишним весом;
- злоупотребляющих алкоголем;
- любителей соленых блюд;
- ведущих малоподвижный образ жизни;
- кофеманов;
- имеющих нарушение липидного обмена (например, высокий уровень холестерина, ЛПНП или ЛПОНП в анализе крови на липидограмму);
- с установленным диагнозом атеросклероза;
- при установленном диагнозе нестабильной стенокардии;
- если в одной из венечных (которые питают сердце) артерий определена атеросклеротические бляшки;
- которые уже перенесли инфаркт миокарда;
- любителей есть шоколад.
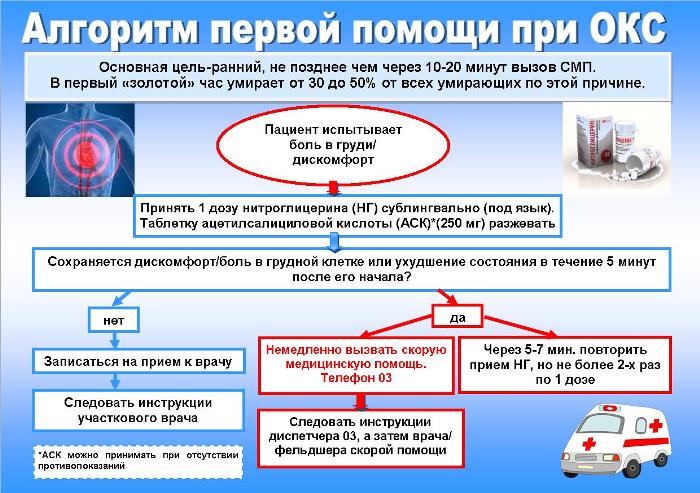
Оказание помощи нужно начинать еще дома. При этом первым действием должен быть вызов «Скорой помощи». Далее алгоритм следующий:
- Нужно уложить человека на кровать, на спину, но при этом голова и плечи должны быть приподняты, составляя с туловищем угол 30-40 градусов.
- Одежду и пояс нужно расстегнуть, чтобы дыхание человека ничего не стесняло.
- Если нет признаков отека легких, дайте человеку 2-3 таблетки аспирина («Аспекарда», «Аспетера», «Кардиомагнила», «Аспирина-Кардио») или «Клопидогреля» (то есть 160-325 мг аспирина). Их нужно разжевать. Так увеличивается вероятность растворения тромба, который (сам по себе, или наслоившись на атеросклеротическую бляшку) перекрыл просвет одной из артерий, питающей сердце.
- Откройте форточки или окна (если нужно, человека при этом нужно укрыть): так к больному будет поступать больше кислорода.
- Если артериальное давление более 90/60 мм рт.ст., дайте человеку 1 таблетку нитроглицерина под язык (этот препарат расширяет сосуды, питающие сердце). Повторно давать нитроглицерин можно давать еще 2 раза, с интервалом 5-10 минут. Даже если после 1-3-кратного приема человеку стало лучше, боль прошла, отказываться от госпитализации нельзя ни в коем случае!
- Если до этого человек принимал препараты из группы бета-блокаторов («Анаприлин», «Метопролол», «Атенолол», «Корвитол», «Бисопролол»), после аспирина ему нужно дать 1 таблетку этого препарата. Он будет снижать потребность миокарда в кислороде, давая ему возможность восстановиться. Обратите внимание! Бета-блокатор можно давать, если артериальное давление больше 110/70 мм рт.ст., а пульс чаще 60 ударов в минуту.
- Если человек принимает антиаритмические препараты (например, «Аритмил» или «Кордарон»), и он чувствует нарушение ритма, нужно принять эту таблетку. Параллельно сам больной должен начинать глубоко и сильно кашлять до приезда «Скорой».
- Все время до приезда «Скорой» нужно находиться рядом с человеком, наблюдая за его состоянием. Если больной в сознании и испытывает чувство страха, паники, его нужно успокаивать, но не отпаивать валерианой-пустырником (может понадобиться реанимация, и полный желудок может только помешать), а успокаивать словами.
- При судорогах находящийся рядом человек должен помочь обеспечить проходимость дыхательных путей. Для этого необходимо, взяв за углы нижней челюсти и область под подбородком, подвинуть нижнюю челюсть так, чтобы нижние зубы оказались впереди верхних. Из такого положения можно делать искусственное дыхание рот в нос, если самостоятельное дыхание пропало.
- Если человек перестал дышать, проверьте пульс на шее (с двух сторон от кадыка), и если пульса нет, приступайте к выполнению реанимационных мероприятий: 30 надавливаний прямыми руками на нижнюю часть грудины (чтобы кость смещалась вниз), после чего – 2 вдоха в нос или рот. Нижнюю челюсть при этом нужно держать за область под подбородком так, чтобы нижние зубы находились впереди верхних.
- Найдите пленки ЭКГ и препараты, которые принимает больной, чтоб показать их медицинским работникам. Это понадобится им не в первую очередь, но будет нужно.
Что должны делать врачи «Скорой помощи»
Медицинская помощь при остром коронарном синдроме начинается с одновременных действий:
- обеспечения жизненно важных функций. Для этого подается кислород: если дыхание самостоятельное, то через носовые канюли, если дыхание отсутствует, то проводят интубацию трахеи и искусственную вентиляцию. Если артериальное давление критически низкое, начинают вводить в вену особые препараты, которые будут его повышать;
- параллельной регистрации электрокардиограммы. По ней смотрят, есть подъем ST или нет. Если подъем есть, то, если нет возможности быстрой доставки больного в специализированный кардиологический стационар (при условии достаточной укомплектованности выехавшей бригады), могут начинать проводить тромболизис (растворение тромба) в условиях вне стационара. При отсутствии подъема ST, когда вероятность, что закупоривший артерию тромб «свежий», который можно растворить, больного везут в кардиологический или многопрофильный стационар, где есть отделение реанимации.
- устранения болевого синдрома. Для этого вводят наркотические или ненаркотические обезболивающие препараты;
- параллельно, с помощью экспресс-тестов (полоски, куда капается капля крови, и они показывают, отрицательный результат или положительный) определяется уровень тропонинов – маркеров некроза миокарда. В норме уровень тропонинов должен быть отрицательным.
- если нет признаков кровотечения, под кожу вводят антикоагулянты: «Клексан», «Гепарин», «Фраксипарин» или другие;
- при необходимости внутривенно капельно вводят «Нитроглицерин» или «Изокет»;
- может быть также начато введение внутривенных бета-блокаторов, уменьшающих потребность миокарда в кислороде.
Даже отсутствие изменений на ЭКГ на фоне жалоб, характерных для острого коронарного синдрома, является показанием госпитализации в кардиологический стационар или отделение интенсивной терапии больницы, в которой есть кардиологическое отделение.
Лечение в стационаре
Рекомендации при остром коронарном синдроме касаются одновременно и дообследования, и проведения лечения:
- На фоне продолжения терапии, нужной для поддержания жизненно важных функций, повторно снимают ЭКГ в 10 отведениях.
- Повторно, уже (желательно) количественным методом, определяют уровни тропонинов и других ферментов (MB-креатинфосфокиназы, АСТ, миоглобина), являющихся дополнительными маркерами гибели миокарда.
- При подъеме сегмента ST, если нет противопоказаний, проводится процедура тромболизиса.
Противопоказаниями к тромболизису являются такие состояния:- внутреннее кровотечение;
- черепно-мозговая травма, перенесенная менее 3 месяцев назад;
- «верхнее» давление выше 180 мм рт.ст. или «нижнее» — выше 110 мм рт.ст.;
- подозрение на расслоение аорты;
- перенесенный инсульт или опухоль мозга;
- если человек давно уже принимает препараты-антикоагулянты (разжижающие кровь);
- если была травма или любая (даже лазерная коррекция) операция в ближайшие 6 недель;
- беременность;
- обострение язвенной болезнью;
- геморрагические болезни глаз;
- последняя стадия рака любой локализации, тяжелые степени недостаточности печени или почек.
- При отсутствии подъема сегмента ST или его снижении, а также при инверсии зубцов T или вновь возникшей блокаде левой ножки пучка Гиса вопрос о необходимости тромболизиса решается индивидуально – по шкале GRACE. Она учитывает возраст больного, частоту его сердечных сокращений, уровень артериального давления, наличия хронической сердечной недостаточности. В расчет берется также и то, была ли остановка сердца до поступления, повышен ли ST, высокие ли тропонины. В зависимости от риска по этой шкале кардиологи решают, есть ли показания для проведения терапии, растворяющей тромб.
- Маркеры повреждения миокарда определяют каждые 6-8 часов в первые сутки независимо от того, проводилась ли тромболитическая терапия или нет: по ним судят о динамике процесса.
- Обязательно определяются и другие показатели работы организма: уровни глюкозы, электролитов, мочевины и креатинина, состояние липидного обмена. Выполняется рентгенография органов грудной полости для оценки состояния легких и (косвенно) сердца. Проводится и УЗИ сердца с допплерографией – чтобы оценить кровоснабжение сердца и его текущее состояние, дать прогноз развитиям таких осложнений, как аневризма сердца.
- Строгий постельный режим – в первые 7 суток, если коронарный синдром закончился развитием инфаркта миокарда. Если был установлен диагноз нестабильной стенокардии, человеку разрешают вставать раньше – на 3-4 сутки болезни.
- После перенесенного острого коронарного синдрома человеку назначают несколько препаратов для постоянного приема. Это ингибиторы ангиотензин-превращающего фермента («Эналаприл», «Лизиноприл»), статины, кроворазжижающие средства («Прасугрель», «Клопидогрель», «Аспирин-кардио»).
- При необходимости, для профилактики внезапной смерти, устанавливают искусственный водитель ритма (кардиостимулятор).
- Через некоторое время (в зависимости от состояния больного и характера изменений на ЭКГ), если нет противопоказаний, проводится такое исследование, как коронарография. Это рентгенологический метод, когда через катетер, проводимый через бедренные сосуды в аорту, вводят контрастное вещество. Оно попадает в коронарные артерии и окрашивает их, поэтому врачам четко видно, какую проходимость имеет каждый отрезок сосудистого пути. Если на каком-то участке есть значительное сужение, возможно проведение дополнительных процедур, восстанавливающих первоначальный диаметр сосуда.
Прогноз
Общая смертность при остром коронарном синдроме составляет 20-40%, при этом большинство пациентов погибает еще до того, как будут доставлены в больницу (многие – от такой смертельной аритмии как фибрилляция желудочков). О том, что у человека имеется высокий риск смерти, можно сказать по таким признакам:
- человеку больше 60 лет;
- у него снизилось артериальное давление;
- развилось учащение сердцебиения;
- развилась острая сердечная недостаточность выше 1 класса по Kilip, то есть имеются или только влажные хрипы в легких, или уже повысилось давление в легочной артерии, или развился отек легких, или развилось шоковое состояние с падением артериального давления, уменьшением количества отделяемой мочи, нарушением сознания;
- человек страдает сахарным диабетом;
- инфаркт развился по передней стенке;
- человек уже переносил инфаркт миокарда.
Источник: http://zdravotvet.ru/ostryj-koronarnyj-sindrom-neotlozhnaya-pomoshh-lechenie-rekomendacii/
Симптомы и неотложная помощь при остром коронарном синдроме

Одно из самых опасных заболеваний – острый коронарный синдром, неотложная помощь при нем может спасти человеку жизнь. Привести к нему могут такие распространенные болезни, как атеросклероз, ишемическая болезнь сердца и другие.
Под термином ОКС понимают остро возникшие нарушения кровоснабжения сердца – инфаркт миокарда и нестабильную стенокардию. Как правило, острый коронарный синдром развивается у людей, страдающих ишемической болезнью сердца и другими видами стенокардии.
Спровоцировать его могут физические нагрузки, эмоциональные переживания, употребление больших доз кофеина, прием некоторых препаратов. Факторы риска развития ОКС: избыточный вес, малоподвижный образ жизни, курение, злоупотребление алкоголем, употребление большого количества соли, кофеинсодержащих продуктов, шоколада.
ОКС чаще развивается и тяжелее протекает у мужчин.
Симптомы ОКС, по которым возможна и диагностика:
- 1. Боль за грудиной или с левой стороны грудной клетки – давящая, сжимающая. Она не облегчается приемом анальгетиков и нитроглицерина, не проходит самостоятельно в течение получаса (отличительный признак от стенокардии). Боль отдает под левую лопатку, в левое плечо и руку, в левую половину шеи и нижней челюсти, иногда в левую половину живота и левую ногу.
- 2. Одышка, в некоторых случаях – удушье и признаки отека легких.
- 3. Бледность, холодный пот, слабость вплоть до обморока, страх смерти.
- 4. Нарушения сердечного ритма, слабый пульс, падение артериального давления.
- 5. Менее типичный случай – боль в области желудка (гастралгическая форма ОКС). Отличительный признак от обострения гастрита или язвенной болезни – одышка и нарушения сердечного ритма.
Если у пациента возникла боль, характерная для ОКС, даже если нет других признаков или они слабо выражены, необходимо вызвать “скорую”.
Чем быстрее пациент попадет в стационар, тем больше у него шансов на последующую реабилитацию.
Обязательно необходимо успокаивать пациента, ведь страх смерти, возникающий как симптом ОКС, вполне обоснован, а эмоциональные переживания усугубляют состояние больного.
При остром коронарном синдроме время имеет первостепенное значение. По данным ВОЗ, если кровоток в сердце восстановлен в течение полутора часов, то возможна полная реабилитация пациента после перенесенного ОКС.
Доврачебная помощь при ОКС – это меры по стабилизации состояния больного, которые можно применить в домашних условиях.
Первое, что нужно сделать пациенту, это прекратить физическую нагрузку, расстегнуть воротник, ремень и другие мешающие элементы одежды, принять положение полулежа со спущенными ногами (например, сесть на край кровати, облокотившись на подушки). Такое положение снижает риск отека легких.
Необходимо обеспечить максимально возможный приток свежего воздуха – открыть окна и при необходимости – двери в помещении. Двигаться крайне нежелательно, поэтому заботу о пациенте до приезда “скорой” должны взять на себя окружающие люди.
Второе, что необходимо сделать, это медикаментозное облегчение состояния. Пациенту необходимо дать ацетилсалициловую кислоту (1-2 таблетки), нитроглицерин под язык – по 1 таблетке каждые 10 минут. Возможно применение успокоительных препаратов – валерианы, пустырника в таблетках.
Принимать нитроглицерин можно только в том случае, если артериальное давление у пациента не ниже 90 мм.рт.ст., если нет возможности его измерить, то необходимо ориентироваться на состояние больного. Если прием нитроглицерина не вызвал его значительного ухудшения, то можно принять следующую таблетку.
Седативные препараты нельзя применять в виде спиртовых растворов и настоек, чтобы не усугубить состояние больного. Критерий допустимости приема такой же, как и у нитратов – артериальное давление или состояние пациента. Если пациент потерял сознание, то медикаментозную терапию до приезда врача проводить не следует.
Можно принимать бета-адреноблокаторы, если они есть под рукой.
Важно следить за состоянием пациента, поскольку могут развиться осложнения коронарного синдрома: отек легких, нарушения мозгового кровообращения. С пациентом необходимо разговаривать, успокаивать его, ведь эмоциональное состояние – это тоже важная часть неотложной помощи при остром коронарном синдроме. Пациенту необходимо успокоиться и поддерживать положительный настрой.
Алгоритм оказания неотложной помощи при ОКС для работников “скорой” более сложен и эффективен. Он включает в себя диагностику ОКС на месте и мероприятие по стабилизации состояния пациента.
Первое, что сделает кардиологическая бригада скорой помощи – это проведет ЭКГ. Его результаты – основной критерий для постановки диагноза острого коронарного синдрома. Уже в первые минуты по ЭКГ различают 2 типа ОКС – с подъемом сегмента ST (вызванный тромбом, полностью перекрывающим просвет сосуда) и без подъема этого сегмента (вызванный другими причинами, кроме тромба).
Последующие действия бригады выглядят следующим образом:
- 1. Пациент должен полусидеть со спущенными ногами или лежать на спине, если нет отека легких, вся мешающая одежда должна быть снята или расстегнута.
- 2. Кислородотерапия – кислородная маска на лицо, в тяжелых случаях – интубация.
- 3. Нитроглицерин, Ацетилсалициловая кислота, бета-блокаторы – если пациент в сознании, и если эти препараты не были приняты раньше.
- 4. Гепарин, Фраксипарин и другие антикоагулянты подкожно.
- 5. Морфин или другие наркотические анальгетики внутривенно однократно. При этом важно следить за дыханием пациента, т. к. наркотические анальгетики угнетают дыхательный центр и могут привести к остановке дыхания.
- 6. Если имеется подъем сегмента ST – тромболитические препараты.
- 7. Устранение осложнений ОКС, если они возникли.
- 8. Доставка пациента в кардиологический стационар.
Считается, что боли в сердце при стенокардии длятся не более 10 минут и проходят сами, а при ОКС – более получаса и не купируются самостоятельно. Но если возникшая боль в сердце не проходит после приема нитроглицерина и остается в течение более чем 10 минут, необходимо вызвать “скорую”, не дожидаясь, пока пройдет полчаса, поскольку время играет решающую роль в этом случае.
Если у пациента есть признаки отека легких: удушье, кашель с обильной пенистой мокротой розового цвета, необходимо наложить жгуты на нижние конечности, можно дать понюхать ватку, смоченную спиртом. Принимать мочегонные препараты до приезда “скорой” нежелательно, поскольку они нарушают солевой баланс и могут привести к срыву сердечного ритма.
Острый коронарный синдром является осложнением таких заболеваний, как стенокардия, ишемическая болезнь сердца, атеросклероз. Поэтому если они диагностированы у пациента, то необходимо строго соблюдать рекомендации врача относительно их лечения.
Важные условия профилактики: нормализация веса, умеренная физическая активность (не чрезмерная!), диета с ограничением соленых, копченых и жирных продуктов, отказ от употребления кофе и энергетиков, полный отказ от алкоголя и курения.
Желательно избегать стрессов, а если по роду деятельности это невозможно, то необходимо обратиться к врачу для подбора наиболее подходящего седативного препарата.
Необходимо принимать назначенные врачом препараты в соответствии с режимом приема. Не следует пытаться подобрать препарат и дозу самому или руководствуясь советами неспециалистов.
Необходимо помнить об опасности ОКС, поэтому при болях в сердце нужно немедленно прекращать физическую активность.
Желательно всегда иметь при себе аспирин, нитроглицерин и один из препаратов для снижения артериального давления – в случае беды они могут очень помочь и спасти жизнь.
Источник: https://vashflebolog.com/coronary-heart-disease/ostryj-koronarnyj-sindrom-neotlozhnaya-pomoshh-2.html
Первая помощь при остром коронарном синдроме

Острый коронарный синдром происходит тогда, когда сердце не получает достаточный объем крови. Это чрезвычайная ситуация. Он объединяет нестабильную стенокардию, и сердечный приступ. Коронарные артерии снабжают кислородной кровью сердечную мышцу. Если они сужены или заблокированы, сердце не получает необходимого количества кислорода.
Это может вызвать стенокардию или сердечный приступ. Человек, у которого начинается приступ, уже не может себя контролировать, поэтому необходимо оказать ему первую медицинскую помощь. Не стоит ожидать медиков, намного быстрее и эффективнее станут собственные действия.
Эти элементарные навыки крайне необходимы, ведь в считанные минуты у сердечника возникает угроза жизни.
Симптомы коронарного синдрома
Всегда помните, что человеку с приступом необходима неотложная медицинская помощь. Приступ может быть сильным или терпимым, обостряться и угасать.
В обоих случаях сердечная ткань разрушается, даже если поражаются только отдельные клетки или весь сегмент сердца.
Главное, что необходимо , это спросить у человека с подозрениями на приступ, есть ли у него в груди дискомфорт – немедленное указание на то, что с сердцем что-то не так. Другие симптомы могут быть слабо выражены и усиливаться с каждой минутой.
Например, прерывистое дыхание и боль в груди – уже должны насторожить. Обычно боль предоставляет дискомфорт, сердце давит и кажется, что внутри все переполнено, хотя, каждый ощущает это по-разному. Также у человека возникают неприятные ощущения в одной или обеих руках, шее, челюсти, желудке или спине. На первый взгляд желудок не связан с сердцем, но боль может ощущаться в любом месте.
Боли в груди из-за острого коронарного синдрома могут проявиться внезапно и резко, что является тем же самым, что и сердечный приступ. В отдельных случаях, эта боль может быть непредсказуемой и заметно ухудшаться, что является характерным признаком нестабильной стенокардии. Всегда имейте в виду, что эти симптомы следует воспринимать всерьез.
Если человек испытывает боль в груди или другие симптомы, немедленно обратитесь за неотложной помощью. Если медики не могут приехать в кратчайшие сроки, то пострадавшему необходимо оказать первую помощь прямо на месте.
Любой из перечисленных ниже признаков указывает на коронарный синдром и начинающийся приступ:
- боль, которая пронзает тело от сердца до плеч, рук;
- тошнота или рвота;
- боль в груди или стенокардия, ощущение жжения;
- одышка;
- головокружение или обморок;
- резкие приливы, потливость;
- необычная или необъяснимая усталость.
Первая помощь
Первое, что требуется от человека, который будет оказывать необходимую помощь – это не бояться ситуации. Необходимо мыслить быстро и четко.
Пострадавшего человека нужно посадить, дать ему перевести дух и попросить сохранять спокойствие. Не важно, где вы находитесь, главное, чтобы тело было расслаблено.
Если нет поблизости стула, используйте другие подручные вещи – лавку, сидения на остановке или даже бордюр на тротуаре.
Далее следует ослабить всю плотную одежду, ничего не должно сковывать дыхание. Мужчинам нужно ослабить галстук и расстегнуть первые пуговицы рубашки.
У женщин очень часто на шее бывает изобилие массивных украшений, шейный платок или узкая одежда в области груди – все это необходимо снять.
Если у пострадавшего есть лекарства от боли в груди, такие как нитроглицерин, помогите человеку принять данный препарат.
Вы должны уметь делать массаж сердца. Во многих случаях человеку становится настолько плохо, что он теряет сознание. Если пострадавший находится без сознания или не отвечает, начните сердечно-легочную реанимацию (СЛР).
Очень важно, если человек пребывает в полусознании (по прибытию скорой), вы должны сообщить медикам все, что с ним происходило до этого. Не упустите рассказать о всех жалобах человека. Также необходимо указать, давали ли вы какие-то медикаменты для сердца (в случае, если у больного нет с собой лекарств, свои ему давать не стоит, так как они могут не подойти или вызвать опасную реакцию).
Как определить предрасположенность к коронарному синдрому?
Определить вероятность коронарного синдрома очень просто. Достаточно проанализировать ваш образ жизни. Люди, которые ведут более или менее постоянный здоровый образ жизни, имеют низкую вероятность заболеть сердечно-сосудистым недугом.
Один фактор, такой как курение, для определенных людей в заболевании может стать решающим.
Если есть несколько разрушающих факторов, которые определяют уровень вашего здоровья, то они также могут привести к болезням сердца, в частности к коронарному синдрому, .
Острый коронарный синдром вызван накоплением жировых отложений или бляшек на стенках артерий. Они переносят кислород и другие питательные вещества в мышцы сердца. Когда отложение бляшек разрывается или раскалывается, образуется сгусток крови, который вызывает обструкцию кровотока в мышцы сердца. Факторы, повышающие риск возникновения коронарного синдрома:
- возраст (подвержены мужчины старше 45 лет и женщины, которым более 55 лет);
- частое высокое давление;
- высокий холестерин на протяжении длительного времени;
- отсутствие любой физической активности;
- курение сигарет;
- ожирение (любой степени) или избыточный вес;
- нездоровое питание;
- наличие таких состояний, как диабет, частая боль в груди, сердечные заболевания или инсульт.
Профилактика коронарного синдрома
Чтобы избежать сердечного приступа, внесите изменения в ежедневный образ жизни, который уменьшит риск болезней сердца. Во-первых, бросьте курить и избегайте воздействия сигаретного дыма. Известно, что пассивные курильщики вдыхают столько же вредных веществ. Ешьте разнообразные фрукты и овощи, цельные злаки и соответствующее количество обезжиренных молочных продуктов и постного мяса.
Выбирайте упражнения, которые несложно делать (приседания, растяжка, наклоны, выпады), не переусердствуйте, так как для здоровья сердца необходимы умеренные нагрузки. Самое важное – это регулярность и осторожность.
Всегда поддерживайте нормальный уровень холестерина. Регулярно сдавайте кровь и следите за результатами. Для этого нужно делать специальный анализ крови.
Избегайте мяса с высоким содержанием холестерина, молочных продуктов и продуктов с высоким содержанием жиров.
Правильный рацион очень сложно выстроить самому, нужно проконсультироваться с лечащим врачом, ведь только он знает состояние вашего организма, а диетолог подберет специальную диету.
Если у вас уже есть подозрения на коронарный синдром, то одной профилактики недостаточно. Необходимо правильное комплексное лечение. Принимайте предписанные лекарства, такие как аспирин, бета-блокаторы и нитроглицерин. Поддерживайте указанную дозировку и избегайте увеличения объема медикаментов без назначения доктора. Следите за своим давлением – сильных перепадов быть не должно.
После того, как у человека случился сердечный приступ – его кладут на срочное обследование. Врач проводит тщательную медицинскую историю и физический осмотр. Если доктор подозревает данный синдром, выполняются соответствующие тесты.
Анализ крови сдать необходимо, так как по нему можно сказать, все ли хорошо с сердцем или клетки отмирают. Далее назначается электрокардиограмма (ЭКГ), которая измеряет электрическую активность сердца.
Если тесты подтвердят, что кровоток в сердце нарушен, врач быстро откроет артерию. Цель состоит в том, чтобы вновь открыть артерию в течение часа после поступления в больницу. Это исключит повторный приступ. Лечение острого коронарного синдрома – это правильно подобранные лекарства и ранняя ангиопластика (процедура, при которой баллон малого размера надувается, чтобы открыть артерию).
Источник: https://FoodandHealth.ru/pervaya-pomoshch/pervaya-pomoshh-pri-ostrom-koronarnom-sindrome/
Причины острого коронарного синдрома, первые признаки, алгоритм неотложной помощи, лечение и последствия

В кардиологии существует группы обобщающих терминов, включающих в себя ряд процессов. Они равны по происхождению и похожи по течению, но не полностью идентичны. Обычно разнится прогноз и вероятность излечения. В зависимости от тяжести заболевания можно говорить о том или ином способе терапии.
Острый коронарный синдром — это одно из таких состояний, но классификаторе МКБ-10 подобного наименования нет. Если же понять суть патологического процесса становится ясно, о чем идет речь.
Под описанным состоянием понимается симптоматический комплекс, включающий в себя боли в грудной клетке, одышку, нарушение ритма и ряд других проявлений.
Клинические рекомендации относят острый коронарный синдром к нестабильной стенокардии или инфаркту, в зависимости от тяжести признаков.
Лечение проходит в стационаре. Третьим названием ОКС считается сердечный приступ. Путаница в терминологии приводит к сложностям в понимании сути процесса. На деле это одно и то же. Диагностика трудностей не представляет, но действовать нужно предельно быстро. Речь о неотложном состоянии.
Механизм развития
Суть патологического процесса примерно одна, независимо от типа. Как уже было сказано, выделяют два вида описанного положения: стенокардия и инфаркт. По своему характеру они похожи.
В обоих случаях происходит нарушение питания мышечного слоя сердца в результате стеноза или окклюзии (закупорки) коронарных артерий. Зачастую это следствие атеросклеротических изменений, реже врожденных или приобретенных пороков.
В итоге падения интенсивности кровотока в структурах органа накапливаются токсины, которые угнетают нормальную сократимость миокарда.
С другой же стороны мышечный слой не может работать по причине ишемии. Соответственно, камеры сердца также не способны адекватно функционировать. Левый желудочек не выбрасывает кровь в большой круг с достаточной силой.
Отсюда падение сатурации кислорода, слабое обеспечение головного мозга, отдаленных органов и систем.
Такая ситуация не нормальна. С течением времени неминуемо наступает летальный исход. Восстановление требует срочных мер.
Классификация
Типизация проводится по группе оснований.
Исходя из формы, говорят о двух разновидностях:
- Нестабильная стенокардия. Постепенное, хроническое нарушение питания в результате сужения коронарных артерий (намного чаще) или их закупорки.
Восстановление требует длительной помощи. Сам по себе патологический процесс делится на 4 функциональных класса, они соответствуют тяжести заболевания.
Первый лечится полностью, начиная со второго, кардинальным образом купировать состояние уже не выйдет. Терапия пожизненная.
Нестабильная стенокардия как форма острого коронарного синдрома протекает приступами, обычно эпизоду предшествует какой-либо триггерный фактор. От физического перенапряжения до переохлаждения и прочих.
- Инфаркт. По степени выраженности намного более опасен и характерен. Сопровождается сильными болями в грудной клетке, нарушением дыхания, сознания.
Если стенокардия дает медленное, ступенчатое развитие, кардиомиоциты погибают небольшими группами, в этом случае процесс лавинообразный.
Возможна деструкция значительных участков. Чем обширнее область поражения, тем интенсивнее симптоматика.
Спустя определенное время от начала этой формы острого коронарного синдрома явления стихают.
Частично на степени выраженности сказывается клинический вариант описанного состояния:
- Первичная форма. Развивается у пациентов, которые раньше не переживали приступов стенокардии и не имели инфаркта в анамнезе.
- Прогрессирующая разновидность. Суть ее кроется в усугублении основного процесса. Обычно причиной тому становится осложнение главного заболевания, например, атеросклероза или неправильный образ жизни. Также отсутствие лечения или недостаточная его эффективность.
- Послеоперационная форма. Сопровождается выраженными симптомами, но обычно протекает на протяжении короткого промежутка времени. Если же вмешательство проведено неправильно, возможно становление стойкой разновидности.
- Постинфарктный тип. Сопровождает реабилитационный период неотложного состояния. Требует обязательной коррекции, поскольку повышает риск рецидива.
- Спонтанная стенокардия. Наиболее опасна с клинической токи зрения. Провоцирует частые эпизоды нарушения питания в краткосрочной перспективе. За неделю может возникнуть до 5-8 приступов.
Степени тяжести ОКС
Непосредственная классификация по степени тяжести предполагает учет показателей электрокардиографии:
- ОКС без подъема сегмента ST. Свидетельствует в пользу относительно легкого клинического варианта патологического процесса. Восстановление вероятно, прогноз сравнительно благоприятный. Обычно соответствует стенокардии или легкой форме инфаркта. Терапия в стационарных условиях в любом случае.
- Острый коронарный синдром с подъемом сегмента ST. Сопровождает тяжелые органические поражения сердца. Соответствует обширному инфаркту или стремительно прогрессирующему процессу деструкции кардиальных структур. Восстановление строго в условиях профильного отделения. Прогноз много хуже, требуется срочная медицинская помощь.
Несмотря на разницу двух описанных форм с позиции результатов и исхода, симптоматика не всегда соответствует.
Пациент с потенциально летальным вариантом ОКС может не ощущать существенных изменений в самочувствии, в то же время незначительная стенокардия способна привести к интенсивному болевому синдрому, ложно натолкнуть человека на мысли о тяжести состояния.
Оценке подлежат не только ощущения, но и объективные данные.
Причины
Основной фактор развития острого коронарного синдрома — атеросклероз соответствующих артерий, питающих сердце. В зависимости от разновидности отклонения от нормы, выделяют две формы описанного состояния.
- Стеноз. Он же сужение кровоснабжающих структур. Встречается несколько реже, если сравнивать со вторым типом атеросклероза. Нередко становится результатом длительного курения, приема спиртных напитков, неправильного лечения основного заболевания сосудов (не важно какого). Просвет суживается, возникает нарушение проводимости. Кровь не может циркулировать нормально. Сердце повышает интенсивность работы, чтобы компенсировать сопротивление. Отсюда рост артериального давления, увеличение ЧСС. А поскольку питания недостаточно возникает еще и стенокардия. Итогом оказывается генерализованная дисфункция всей системы. Лечение строго хирургическое, в срочном порядке.
- Окклюзия. Закупорка коронарной артерии холестериновой бляшкой. Липидные структуры растворимы на ранних стадиях. Затем же они кальцифицируются, становятся твердыми как камень. Удаление таких образований требует радикальных хирургических мер.
Предрасполагающие факторы
Но на пустом месте атеросклероз не возникает. Какие факторы предрасполагают к развитию острого коронарного синдрома:
- Потребление спиртного. Действие этилового соединения выраженное, комплексное. Происходит стеноз сосудов. А по мере привыкания организма этанолу, возникает нарушение метаболизма жиров, их депонирования. Уровень холестерина стабильно растет, образуется смешанная форма описанного процесса. В определенный момент отказа от алкоголя становится недостаточно, да и прекратить пить уже сложно, присутствует физиологическая потребность.
- Курение. Провоцирует общий стеноз сосудов. Атеросклероз, локализованный в структурах нижних конечностей, головного мозга и сердца, вот лишь часть вариантов. Часто они возникают в системе. Восстановление предполагает отказ от пагубной привычки. У некоторых пациентов неблагоприятные итоги возникают с первых же сигарет. Это характеризует низкую резистентность тела к вредным веществам. Типичный симптом отклонения в работе сосудов — ощущение онемения ног, холода в пальцах.
- Ожирение. Не оно виновник атеросклероза и острого коронарного синдрома, а нарушение липидного обмена. Проблема лежит глубже, чем кажется на первый взгляд.Тромбоэмболия. Закупорка коронарной артерии может происходить не только бляшками, но и сгустками крови. Это много опаснее, поскольку процесс протекает в считанные минуты, если объем окклюзии значительный неминуем летальный исход. Кровоток прекращается на уровне одной артерии, начинается обширный инфаркт. Перспективы восстановления нулевые.
- Васкулиты или поражения сосудов. Аутоиммунного происхождения или, много реже, инфекционно-воспалительного. Терапия длительная, порой продолжается годами или всю жизнь. Есть шанс перевести процесс в латентную, спящую фазу, но полного излечения не наступает почти никогда. Итогом выступает рубцевание, стеноз коронарных артерий. Способ воздействия в таком случае хирургический. Заключается в восстановлении проходимости сосуда, а при невозможности пластики — в протезировании.
- Недостаточная физическая активность. Показаны легкие прогулки по часу-два на протяжении суток. Больше можно, но перетруждаться нельзя. Это чревато очередным приступом и риском для здоровья и жизни.
- Сахарный диабет в анамнезе.
- Артериальная гипертензия. Также существенно усугубляет течение острого коронарного синдрома, прогноз.
- Неблагоприятная наследственность. Сердечнососудистые патологии генетически обусловлены. Если в роду был пациент с подобными заболеваниями, присутствует риск повторить его клиническую судьбу.
- Нарушения свертываемости крови. Реологические свойства жидкой соединительной ткани нормализуются посредством применения тромболитиков, антиагрегантов, но в строго выверенных дозировках.
Триггерные факторы
Факторами, провоцирующими непосредственно приступ острого коронарного синдрома выступают:
- Интенсивный стресс, эмоциональное потрясение. Вызывает сиюминутное сужение артерий, проявляется разными путями.
- Физическая перегрузка. Например, пробежка, подъем на этаж без лифта, перенос тяжестей без специального оборудования и прочие варианты. По характеру провоцирующего предела можно говорить о тяжести процесса.
- Потребление табака, кофе, спиртного, наркотического вещества.
- Переохлаждение.
Факторы выявляются просто. Многие имеют субъективный характер, потому могут устраняться самим пациентом. Это важный момент, поскольку мероприятия входят в структуру профилактики.
Симптомы
Зависит от формы острого коронарного синдрома.
- Боли в грудной клетке. Для стенокардии характерно развитие средней силы дискомфорта. При этом длительность его не более 30 минут. Нитроглицерин при приеме хорошо купирует ощущение. На фоне инфаркта боль намного сильнее или продолжается дольше.
- Нехватка кислорода. В полном покое. Пациент не может найти положение для облегчения состояния.
- Повышенное холодное потоотделение.
- Бледность кожных покровов.
- Цианоз носогубного треугольника как визитная карточка кардиальных патологий вообще.
- Паническая атака. Сопровождается сильным чувством страха, тревоги, продолжается на протяжении первой фазы приступа, затем стихает. Купируется транквилизаторами, лучше в рамках стационара. Возникает не всегда.
- Моторное возбуждение. Пациент не находит себе места, мечется.
- Спутанность сознания. Нарушается восприятия действительности.
- Обмороки или синкопальные состояния. Указывают на вовлечение в патологический процесс головного мозга.
Представленные моменты и составляют основу острого коронарного синдрома.
Интенсивность проявлений и полнота клинической картины никогда не бывает одинакова, а зависит от степени нарушения кровообращения и индивидуальных особенностей организма человека.
Первая помощь пациенту
Направлена на стабилизацию состояния пациента, но никак не на радикальное лечение. Потому основная мера — вызов скорой помощи.
Все остальное — это действия, направленные на сохранение жизни и предотвращение прогрессирования деструктивных явлений.
Правильный порядок действий таков:
- Измерить артериальное давление и частоту сердечных сокращений. Мероприятия направлены на оценку объективных показателей. На фоне острого коронарного синдрома возникает падение АД и ЧСС. Редко наблюдается обратное явление.
- Далее открывают форточку или окно для обеспечения вентиляции помещения и частичной компенсации кислородного голодания миокарда.
- Пациента усаживают, укладывать нельзя. Это опасно. Осложнится дыхательная деятельность, возможно еще большее ослабление кровотока в миокарде.
- Из медикаментов дают таблетку Нитроглицерина для купирования болевого синдрома. Других препаратов использовать нельзя.
Далее за человеком внимательно наблюдают. Потеря сознания — основание для контроля качества сердцебиения и сохранности газообмена. На догоспитальном этапе это сделать невозможно.
Алгоритм неотложной помощи при остром коронарном синдроме предполагает преимущественное наблюдение и исключение очевидных факторов риска. К сожалению, своими силами можно мало что сделать.
Диагностика
Проводится под контролем кардиолога. Если больного транспортировали в стационар, времени на обследование минимум.
Ограничиваются визуальными данными и показателями АД, ЧСС. Изредка прибегают к электрокардиографии, но чаще каждая минут на счету.
Задача — сначала стабилизировать пациента, затем заниматься диагностическими изысканиями.
Примерная терапевтическая схема после восстановления функций организма и купирования приступа:
- Устный опрос пациента, сбор анамнеза.
- Измерение артериального давления и частоты сердечных сокращений. Намного эффективнее суточное мониторирование по Холтеру. То есть регистрация показателей на протяжении 24 часов. Возможно повторное проведение.
- Электрокардиография. Оценка функциональной активности сердца.
- Эхокардиография. Визуализация тканей.
- Анализ крови общий, биохимический, на гормоны.
- Клиническое исследование мочи. В первую очередь интересует работа почек и наличие сахара, как признака диабета.
К несчастью, большинство проявлений сглаживается в светлые моменты. Только в случае рецидива коронарного синдрома они вновь актуализируются.
Лечение
Проводится на постоянной основе. Задачи три: устранить этиологический фактор, снять симптомы и не допустить рецидивов. Все вопросы решаются одновременно.
Основу терапии составляет применение медикаментов:
- Статинов. Для устранения излишков холестерина и растворения бляшек. На ранних стадиях атеросклероза это эффективна мера. Аторис как вариант препарата.
- Антиагрегантов. В целях предотвращения образования тромбов. Это превентивная и симптоматическая мера, которая радикальным способом не влияет на ситуацию. Аспирин-Кардио в качестве основного наименования.
- Нитроглицерина при приступах.
- Милдроната и прочих поддерживающих препаратов, питающих кардиальные структуры и нормализующих обмен веществ.
Остальные средства назначаются по мере необходимости.
Хирургические методики требуются для устранения врожденных и приобретенных пороков, грубых холестериновых отложений при запущенном атеросклерозе.
Вариантов вмешательства несколько: иссечение образований, баллонирование/стентирование (механическое расширение просвета коронарной артерии) или же протезирование пораженного участка.
Изменение образа жизни, отказ от пагубных привычек, коррекция рациона в соответствии со столом №10 и нормализация режима физической активности помогут предотвратить рецидивы.
Лечение острого коронарного синдрома предполагает консервативную тактику и реже оперативную.
Вероятные осложнения
Среди возможных последствий:
- Остановка сердца.
- Инфаркт, первичный или повторный. Каждый новый несет большую опасность для жизни.
- Инсульт. Нарушение кровообращения в структурах головного мозга с некрозом тканей.
- Кардиогенный шок. Падения артериального давления до критически низких отметок. Летальность близится к 100%.
Внезапная смерть или как минимум инвалидизация без лечения обеспечены в перспективе нескольких лет или меньше.
Прогностические оценки
Прогноз зависит от характера течения состояния, образа жизни, возраста, пола (мужчины могут рассчитывать на несколько худший исход), наличия пагубных привычек, наследственности, характера проводимого лечения, сопутствующих патологий, типа профессиональной деятельности.
Чем больше негативных факторов, тем хуже прогноз. Конкретику может дать только врач после комплексной оценки всех моментов и динамики патологического процесса.
Острый коронарный синдром — это обобщенное наименование стенокардии и инфаркта. Диагностируется соответственно, шифр определяется по МКБ. Перспективы излечения присутствуют при незначительных по тяжести инфарктах и начальных стадиях стенокардии.
Источник: https://CardioGid.com/ostryj-koronarnyj-sindrom/
Как распознать и что делать, если возник острый коронарный синдром

При появлении болей за грудиной, не снимающихся нитроглицерином и сопровождающихся слабостью, потливостью, головокружением и другими неприятными ощущениями у пациента диагностируют острый коронарный синдром (ОКС). После дополнительного обследования диагностируется либо инфаркт миокарда, либо нестабильная стенокардия – «предынфарктное состояние».
Что представляет собой
ОКС – это не диагноз, а лишь предварительное заключение. Оно позволяет вовремя начать оказание помощи при остром коронарном синдроме. При благоприятном исходе инфаркт не разовьется, а обострение ИБС закончится без отмирания сердечной мышцы.
Термин ОКС используют лишь в первые часы болезни, когда еще неясно, сформируется ли у пациента инфаркт или нет. После дополнительной диагностики на фоне одновременной интенсивной терапии диагноз уточняется.
Возможные исходы ОКС:
- инфаркт миокарда с подъемом сегмента ST на ЭКГ;
- инфаркт миокарда без подъема ST;
- инфаркт миокарда, диагностированный в более поздние сроки по другим признакам;
- нестабильная стенокардия.
Причина развития патологии
Причина ОКС – сочетание внешних и внутренних факторов. К внешним относят курение, избыток жиров в пище, постоянный стресс и малую физическую активность. Внутренние – заболевания, повышающие вероятность патологии сосудов сердца:
- отягощенная по ИБС наследственность;
ОКС – форма ишемической болезни, то есть проявление атеросклероза коронарных сосудов. Чаще всего он вызван наличием скопления жиров в стенке артерии (атеросклеротической бляшки). Она либо разрывается, закупоривая артерию, либо на ее поверхности образуется защитный тромб, также перекрывающий кровоток. К сужению артерий приводит и постоянно высокий уровень адреналина – гормона стресса.
Механизм развития ОКС
Патогенез
Диагностика острого коронарного синдрома невозможна без понимания, как он возникает.
Внешние и внутренние причины ИБС приводят к образованию атеросклеротических бляшек в стенках коронарных сосудов.
Особую роль здесь играет ответное воспаление – защитная реакция сосудистой стенки, направленная на ее восстановление.
Поэтому вокруг скопления жиров накапливаются клетки, выделяющие особые химические вещества. Эти вещества привлекают тромбоциты – клетки, ответственные за свертывание крови.
При тромбозе либо критичной закупорке сосуда, или при разрыве бляшки кровоток по коронарной артерии резко снижается. Каждый такой сосуд кровоснабжает отдельный участок миокарда – межжелудочковую перегородку, верхушку, боковую или заднюю стенку, правый желудочек. В покое количество проходящей через суженный участок крови может быть еще достаточным для питания сердца.
При нагрузке возникает учащение сердцебиения. Клетки миокарда работают активнее, и им уже не хватает того малого количества кислорода, которое доставляется через суженную артерию.
Миокардиоциты начинают испытывать кислородное голодание. Нарушается процесс нормального «сгорания» питательных продуктов с образованием энергии.
Недоокисленные, то есть «недогоревшие» вещества ядовиты и повреждают мембрану клеток.
Так возникает ОКС, сопровождающийся длительной болью в груди. Это «сигнал сердца» о сильном неблагополучии и необходимости срочного отдыха и восстановления кровотока. Это признаки нестабильной стенокардии. При полном прекращении кровотока клетки сердца гибнут – развивается инфаркт.
Рекомендуем прочитать о том, как снять приступ стенокардии. Вы узнаете о том, что провоцирует приступы и как их снять дома самостоятельно.
А здесь подробнее о том, что расскажет ЭКГ при ишемии сердца.
Симптомы
Каждый больной ИБС должен знать симптомы этого угрожающего состояния. Вовремя оказанная помощь при остром коронарном синдроме не только предотвратит инфаркт миокарда, но и может спасти жизнь пациента.
Признаки ОКС включают симптомы нестабильной стенокардии и инфаркта:
- загрудинная боль: давящая, сжимающая, не проходящая после приема 3 таблеток нитроглицерина с промежутком 5 минут, длящаяся более 20 минут;
- распространение, то есть иррадиация боли в левый локоть, плечо, челюсть, в область желудка, редко – вправо;
- страх смерти, тревога, удушье;
- холодный пот, снижение давления, потеря сознания;
- сильная непроходящая боль в животе;
- учащение приступов стенокардии в течение 2 недель;
- увеличение количества принимаемых таблеток нитроглицерина;
- загрудинные боли, появившиеся в первые 2 месяца после перенесенного инфаркта.
При появлении таких симптомов не нужно терять силы и время на поход в поликлинику, требуется срочно вызвать «Скорую помощь».
Диагностика
Распознавание ОКС основано на типичных симптомах. Чтобы уточнить его вариант, используются такие диагностические методы:
- маркеры повреждения мышцы сердца (тропонины).
На ЭКГ при ОКС отмечается подъем или депрессия ниже изолинии сегмента ST в нескольких отведениях, указывающих на пораженную артерию. Также признаком ОКС считается внезапно появившаяся у больного блокада левой ножки пучка Гиса.
Острый коронарный синдром с подъемом ST
Однако даже нормальная картина ЭКГ не исключает инфаркта. В сомнительных случаях необходимо биохимическое исследование.
Наиболее чувствительны к повреждению миокарда особые вещества – тропонины T и I. Их определение проводят практически в любой лаборатории. Тропонины могут повышаться и при других состояниях:
- расслаивающая аневризма аорты;
- дыхательная недостаточность или анемия;
- миокардит или травма сердца;
Однако клинические симптомы этих заболеваний помогают правильно поставить диагноз.
Уровень тропонинов при инфаркте повышается через 6 часов, максимум его отмечается через сутки, а нормализация происходит через 2 недели.
При нестабильной стенокардии тропонины отрицательные, то есть в крови их нет.
Лечение
Чтобы принять решение о правильной тактике лечения острого коронарного синдрома, у медработника есть 10 минут.
Все пациенты должны быть госпитализированы в крупный стационар, где есть возможность срочной ангиографии и хирургического вмешательства.
Исключение – некоторые пациенты без подъема ST на ЭКГ, которые могут госпитализироваться в обычные стационары:
- боль в покое с непостоянными изменениями на ЭКГ;
- стенокардия длительностью менее 20 минут, прошедшая самопроизвольно или после приема нитроглицерина;
- атеросклероз мозговых или периферических артерий;
- тяжелая почечная недостаточность;
- подозрение на ОКС без достаточных доказательств.
Неотложная помощь при остром коронарном синдроме заключается в обезболивании с помощью наркотических анальгетиков и приеме аспирина в комбинации с клопидогрелом. В течение часа необходимо выполнить ЧКА в специализированном стационаре.
Если это невозможно, в течение первых 30 минут после обнаружения больного проводят фибринолитическую терапию, а затем в любом случае транспортируют его в учреждение для хирургического вмешательства. Если тромб удалось успешно растворить, то операция может быть отложена на сутки.
Неотложные мероприятия при ОКС
Если после первых симптомов болезни прошло уже более суток, а состояние больного стабильное, такая агрессивная терапия острого коронарного синдрома не рекомендуется. Им проводят коронароангиографию и в течение месяца при необходимости выполняют ЧКА.
После хирургического вмешательства по показаниям назначаются следующие препараты:
- фракционированный гепарин;
- антагонисты минералокортикоидных рецепторов;
- ингибиторы протоновой помпы для профилактики желудочного кровотечения.
О том, что собой представляет ОКС, симптомах, диагностике и лечении, смотрите в этом видео:
Реабилитация
В стационаре больной находится до 3 суток в отделении реанимации и еще 7 — 9 дней в кардиологическом отделении. При стабильном состоянии и отсутствии осложнений пациент может быть выписан на 6 — 7 день после госпитализации.
Наблюдение в поликлинике проводит кардиолог в течение года, а затем при отсутствии болей в груди и одышки – терапевт. Регулярно назначают анализы на уровень холестерина, проводят ЭКГ, делают нагрузочную пробу. При необходимости выполняется коронароангиография и хирургическое лечение ИБС.
Если человек перенес острый коронарный синдром, рекомендации врача должны быть такими:
- не курить и не подвергаться действию табачного дыма;
- в питании придерживаться растительной диеты с цельными злаками и умеренным количеством обезжиренных молочных продуктов и нежирного мяса;
- регулярно заниматься физическими упражнениями по индивидуальной программе;
- контролировать уровень холестерина и принимать назначенные гиполипидемические средства;
- ежедневно измерять артериальное давление и поддерживать его в норме;
- сохранять нормальный вес;
- научиться справляться со стрессом, избегать волнения и тревожных ситуаций;
- как можно меньше употреблять алкоголь.
Эти меры снижают риск повторного тяжелого приступа стенокардии и инфаркта миокарда.
Рекомендуем прочитать о симптомах нестабильной стенокардии. Вы узнаете о том, что собой представляет данная патология, ее признаках, диагностике, методах лечения и профилактики.
А здесь подробнее об инфаркте миокарда и его последствиях.
Острый коронарный синдром – комплекс признаков, указывающих на внезапное прекращение притока крови к сердечной мышце. Если клетки миокарда погибают, возникает инфаркт.
Даже если миокардиоциты сохраняют свою функцию, ОКС приводит к нарушению функции сердца и повышает риск инфаркта.
ОКС сопровождается интенсивной болью в груди. Это требует неотложной медицинской помощи, своевременной диагностики и правильного лечения. Цель такой терапии – восстановление кровоснабжения миокарда и предупреждение инфаркта и других осложнений.
Источник: http://CardioBook.ru/ostryj-koronarnyj-sindrom/