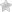Гнойные раны
Врачи называют гнойными такие раны кожных покровов и прилегающих тканей, в которых присутствует скопление гноя, имеет место отек и отмирание тканей, вследствие чего в раневой полости происходит всасывание организмом токсинов.
Развитие нагноения в пораженном участке вызывается ее инфицированием либо же прорывом гнойника.
Неизменными спутниками гнойных ран врачи называют сильный отек в зоне поражения, гиперемию прилегающих тканей и выраженный болевой синдромом. Сильные боли, вплоть до лишения сная, могут носить дергающий или распирающий характер.
В зоне поражения просматриваются скопления гноя и некротические ткани. Происходит всасывание токсинов, а также, продуктов распада, что становится причиной общей интоксикации организма, сопряженной с увеличением температуры, сильными головными болями, ознобом, слабостью и тошнотой.
В зависимости от того, какой процесс превалирует, медики выделили 3 этапа процесса нагноения:
- созревание очага гноя в пострадавшей зоне,
- очищение пораженной области и регенеративные процессы в тканях,
- заживление.
Заживление всех гноевых ран осуществляется вторичным натяжением.
В лечении врачи рекомендуют использовать комплексный подход, в котором предусмотрены:
- вскрытие гнойных затеков (если они обнаружены),
- тщательное промывание и дренирование области поражения,
- лекарственная терапия с использованием антибактериальных и иммуностимулирующих препаратов,
- наложение специальных антисептических повязок,
- дезинтоксикация,
- медикаментозная стимуляция запуска организмом естественных процессов восстановления.
Причины
Медицинские данные позволяют утверждать, что абсолютно любая рана, полученная случайным образом, уже содержит в себе бактерии, которые проникают в рану в момент ее получения. Это означает, что любая случайная рана инфицирована. При этом, не в каждой ране, имеющей бактериальное загрязнение, возникает гнойный процесс.
Чтобы возник процесс гниения, должно быть одновременное наличие неблагоприятных факторов:
- Достаточная полость повреждения тканей.
- Достаточный уровень концентрации в раневой полости тел патогенных микробов.
Данные экспериментов показали, что для запуска процесса гноения в здоровых тканях на 1 их грамм должно приходится 100 тыс. микробных тел. В свою очередь, критическая концентрация зараженности может уменьшаться при неблагоприятных условиях .
При попадании в рану грязи, инородных тел или же свернувшейся крови, для развития гноевого процесса хватает наличия 10 тыс. микроорганизмов на грамм ткани.
В случае лигатурной ишемии, которая вызывается затруднениями питания тканей в зоне завязывания лигатуры, критически опасный уровень уменьшается всего до одной тыс.тел патогенных микробов на грамм ткани.
В 90% гноевых ран врачи обнаруживают гноеродных бактерий. Наиболее часто выявляются стрептококк, клебсиелла, кишечная палочка, протей, стафилококк и псевдомонада.
Также, гнойный процесс может быть спровоцирован пневмококками, шигеллами, сальмонеллами, микобактериями и прочей патогенной флорой.
Присутствие в полости свернувшейся крови, некрозов и загрязнений.
Гнойными зачастую становятся полученные случайно раны рвано-ушибленного, колотого и сопряженного с размозжением мягких тканей характера.
Главной причиной возникновения нагноения в колотых ранах выступает плохой отток жидкости из раны вследствие того, что раневой канал относительно тонкий и длинный, а отверстие на поверхности кожи невелико.
Высокий процент осложнения процессами гноения рвано-ушибленных рана и ран, сопряженных с размозжением мягких тканей обусловливается сильным загрязнением и/или существенным количеством нежизнеспособных тканей.
Реже других нагнаиваются резаные раны. Это связано с тем, что их края повреждены незначительно, а раневой канал имеет небольшую глубину.
Прочими факторами, повышающими риск возникновения процесса нагноения, является:
Состояние здоровья, сахарный диабет, сосудистые нарушения и ряд соматических заболеваний.
В случае несущественного бактериального заражения высокий иммунитет уменьшает риск нагноения в поврежденной полости.
В случае существенного бактериального осеменения и нормального иммунитета гноевой процесс, как правило, имеет более бурное течение, но при этом достаточно локализован и заканчивается довольно быстрым восстановлением.
Нарушения в иммунной системе влекут за собой вялое протекание нагноения и долгое заживление гнойной раны, при этом риск осложнений и распространения инфекции увеличивается многократно.
Соматические заболевания негативно отражаются на состоянии иммунитета и здоровья в целом, вследствие этого вероятность нагноения усиливается, а заживление ран протекает медленнее.
Самым опасным заболеванием на фоне которого может развиваться гнойная рана является сахарный диабет. Даже при небольшом поражении и незначительном бактериальном инфицировании может развиться сильное нагноение, также у пациентов с сахарным диабетом существует выраженная тенденция к распространению этого процесса.
- Возраст и вес больного. Согласно статистике, у людей молодых процесс гноения в ранах развивается реже, нежели у стариков. Пациенты с лишним весом чаще страдают от гнойных ран, нежели худые люди.
- Сезон. Риск возникновения гноевых процессов в раневой полости в теплое время года усиливается, особенно негативно отражается влажный и жаркий климат. В связи с этим врачи стараются назначать проведение плановых несрочных операций на холодное время года.
- Вид раны и ее расположение. Наименее подвержены нагноению поражения в шейном отделе и области головы. Раны спины, ягодиц, живота и груди подвержены нагноению несколько сильнее. Повреждения конечностей наиболее часто сопряжены с нагноением, особенно тяжело протекают нагноения в области стоп.
Симптомы
Симптоматика гнойных ран подразделяется на общую и местную.
Местная симптоматика гнойных ран:
- Присутствие гнойного экссудата и визуально видимый дефект кожных покровов и тканей.
- Главным признаком гноевой раны выступает, собственно, гной.
- Количество гноя в ране может быть различным, под ним в запущенных случаях могут быть грануляции и участки некротической ткани.
В зависимости от того, что явилось возбудителем нагноения, варьируется консистенция и оттенок гноя.
- Для синегнойной палочки характерен желтоватый гной, на повязке отливающий сине-зеленым (при контакте с воздухом гной меняет цвет).
- Анаэробные микробы – зловонного бурого.
- Стрептококк – водянистого желтоватого или зеленоватого.
- Кишечная палочка – жидковатого буро-желтого.
- Стафилококк провоцирует развитие густого белого или желтого гноя.
При образовании в ране нагноения характерна давящая и распирающая боль. Когда отток гноя затруднен вследствие того, что образовалась корка, сформировались затеки или гнойный процесс распространился, начинается усиленная выработка гноя и воспаление пораженной зоны. В результате увеличения давления в раневой полости появляется дергающая боль, настолько сильная, что может лишить человека сна.
Местная гиперемия. Кожные покровы вокруг раны становятся горячими. На начальном этапе, когда гной образуется, видно покраснение кожи.
В том случае, когда рана запущена, прилегающие кожные покровы могут сменить красноватый оттенок на багровой либо же стать багрово-синюшными.
- Локальное увеличение температуры.
- Отек прилегающих тканей.
В области поражения наблюдаются два вида отеков. По краям раны обычно располагается теплый отек воспалительного характера, совпадающий с участком гиперемии. Его появление вызвано нарушениями кровотока в пораженной области.
В свою очередь, дальше от раны располагается холодный реактивный отек, обусловленный нарушением оттока лимфатической жидкости вследствие того, что лимфоузлы в зоне воспаления сдавлены.
Нарушение физиологических функций. Снижение функций пораженного участка связаны главным образом с отеком и интенсивной болью. Степень их выраженности зависит от фазы и объема воспалительного процесса, а также, от местоположения и размеров раны,
Общая симптоматика гнойных ран
Из гнойной раны в организм больного выделяются токсины, что влечет за собой общую интоксикацию организма.
Симптомы, которые характерны при нагноении в раневой полости:
- повышение t тела
- слабость, в запущенных случаях больной может потерять сознание и впасть в кому
- высокая потливость
- снижение или абсолютная потеря аппетита
- ознобы
- головная боль
- специфические результаты клинических анализов. В анализе крови характерно наличие лейкоцитоза со сдвигом влево, а также, ускорение СОЭ. В анализах мочи как правило отмечается повышенный белок.
В запущенных ситуациях наблюдается повышение в крови уровня креатинина, мочевины и билирубина. Велика вероятность развития анемии, диспротеинемии, гипопротеинемии и лейкопении.
Осложнения
Гной в ране может повлечь за собой целый ряд тяжелых осложнений.
Может развиться воспаление лимфатических сосудов, которые располагаются проксимальнее пораженного участка, вплоть до лимфангита. Воспаление визуально проявляется появлением красных полос, которые направлены от раны к регионарным лимфоузлам. В случае развития лимфаденита регионарные лимфоузлы увеличиваются в размере и становятся болезненными.
В запущенных случаях гнойные раны могут спровоцировать возникновение тромбофлебита, это заболевание вызывает возникновение весьма болезненных алых тяжей, по направлению подкожных вен.
Если гнойные жидкости контактно распространились, могут развиваться гнойные затеки, периостит, абсцессы, гнойный артрит, флегмоны и остеомиелит.
Самым негативным последствием при нагноении раны может стать сепсис.
В той ситуации, если вовремя не были проведены требуемые медицинские мероприятия и в течении долгого времени не начинается процесс заживления, гноевая рана может стать хронической.
Западные врачи классифицируют как хронические раны, не демонстрирующие тенденции к заживлению в течение месяца и более. К ним, традиционно, относят:
- трофические язвы;
- раны, как операционные, так и полученные случайным образом, которые долго не заживают;
- пролежни.
Лечение
Чаще всего диагностика гнойных ран заключается не в том, чтобы поставить такой диагноз – нагноение в ране хорошо видно даже неспециалисту, а в установлении характера флоры, спровоцировавшей нагноение, и уровня инфицирования.
Для того, чтобы выяснить нюансы заражения врачи прибегают к общеклиническим и биохимическим исследованиям, также проводится микробиологическое исследование экссудата из раны.
Достоверное установление характера инфекции помогает подобрать максимально эффективные антибактериальные препараты.
Тактика лечение ран, в которых развивается гнойный процесс включает:
- Антибактериальную терапию. Лекарственные антибактериальные препараты назначаются в обязательном порядке, подбор максимально эффективных лекарств осуществляется на основании внешних характеристик гноя (если невозможно провести анализы) или же данных микробиологических исследований содержимого гнойной раны.
- Дезинтоксикационную терапию. Она призвана обеспечить активное выведение токсинов из организма. Для снижения интоксикации врачи применяют методы форсированного диуреза, инфузионной терапии, аппаратной дезинтоксикации (гемосорбцию, плазмаферез, гемодиализ). Основной рекомендацией по снижению уровня интоксикации организма в домашних условиях является обильное питье.
- Иммуностимулирующую терапию. Ее целью является повышение сопротивляемости организма и стимулирование выработки естественного интерферона и тканевых защитных факторов.
Лечением занимается хирург, тактику его проведения врач определяет с учетом фазы раневого процесса.
На этапе формирования гнойного очага главной задачей врача-хирурга является качественное, максимально полное очищение раны, снижение воспалительного процесса, борьба с патогенной флорой и, при наличии медицинских показаний, снижение интоксикации.
https://www.youtube.com/watch?v=DkKotAyzlz8
На втором этапе врачами осуществляются манипуляции, призванные стимулировать регенеративные процессы, становится возможным наложение ранних вторичных швов либо же выполнение пластики кожных покровов.
Пока в ране продолжает образовываться гной, наложение швов недопустимо, возможны лишь редкие швы для того, чтобы организовать проточно-промывное дренирование.
На этапе закрытия раны выполняются мероприятия, стимулирующие образование новых клеток эпителия в зоне поражения.
В том случае, если в полости вновь начинается образование гноя, проводится дополнительная хирургическая обработка, в ходе которой над местом его скопления рассекаются края раны или кожных покровов и производится его удаление.
Рана исследуется на предмет выявления затеков гноя и, при их обнаружении, проводится вскрытие этих затеков. Гной и некрозы удаляются, останавливается кровотечение, рана тщательно промывается и затем дренируется.
Не знаете как подобрать клинику или врача по приемлемым ценам? Единый центр записи по телефону .
Источник: http://www.knigamedika.ru/travmy-i-otravleniya/rany/gnojnye-rany.html
Причины и условия, определяющие нагноения операционных и случайных ран – МедВывод.ру
Главная / Руководство по гнойной хирургии / Причины и условия, определяющие нагноения операционных и случайных ран
В последние годы внимание хирургов вновь привлекает проблема инфекции в хирургии. По мнению большинства авторов, отмечается увеличение числа нагноений после хирургических операций. Это создает особую опасность нагноения операционных ран.
Число нагноений колеблется от 2 — 3 до 30% послеоперационных инфекционных осложнений, что свидетельствует не только о сложности проблемы инфекции в хирургии, но и о различных взглядах и трактовке осложнений. Кроме того, известно, что они бывают причиной смерти у половины больных, умерших после операции. Не менее важное значение имеет и экономическая сторона проблемы инфекции в хирургии.
В стационарах и поликлиниках лечатся миллионы таких больных и на их содержание и лечение затрачиваются огромные средства. В литературе последних лет множество работ посвящено вопросам профилактики нагноений ран путем применения только антибиотиков и в комбинации их с различными препаратами.
Однако наши исследования показали, что профилактическое применение антибиотиков не может обеспечить предупреждение послеоперационных нагноений, необходимо искать новые пути их профилактики. По времени попадания бактериальной флоры в рану обычно различают первичное и вторичное инфицирование.
«Руководство по гнойной хирургии»,
В.И.Стручков, В.К.Гостищев,
Первичное и вторичное инфицирование
Первичное инфицирование — это внесение бактериальной флоры в рану с инструмента или травмирующего агента в момент повреждения тканей с одежды пострадавшего, с его кожи или из поврежденных органов. Вторичное инфицирование — это занесение бактериальной флоры в рану через некоторое время после нанесения травмы, что обычно связано с оказанием помощи, перевязкой и определяется качеством, а также…
При плановых операциях на желчных путях брюшную полость можно дренировать и через рану, так как послеоперационные нагноения в данном случае минимальны (0 — 3%).
При экстренных операциях на желчных путях число нагноений еще велико — 6,8%. В этих случаях целесообразно дренировать и тампонировать подпеченочное пространство через отдельный разрез, ниже основного разреза.
Большое значение придается дренированию…
Имплантационный путь инфицирования раны
Имплантационный путь инфицирования раны представляет особую опасность, так как микроорганизмы, занесенные и оставленные в ране с нитями лигатур, швов, дренажей, протезов, находят в ней оптимальные условия для быстрого размножения и проявления других своих биологических свойств из-за обильного количества питательной среды (разрушенная ткань, сгустки крови и др.) и благоприятных температурных условий). Разработанная классификация путей инфицирования и…
В последние годы все большее значение придается замене традиционного шовного материала — шелка более современным и более надежным шовным материалом. В этом отношении перспективно применение антимикробных материалов.
Значительный интерес представляет систематическое изучение возможности применения шовных материалов из биологически активных волокон (в первую очередь антимикробных, ферментосодержащих) для профилактики послеоперационных нагноений и улучшения результатов оперативного лечения. Было…
Профилактика нагноений свежеинфицированных ран
В профилактике раневой инфекции случайно полученных ран в настоящее время, как и раньше, основное значение придается ранней первичной хирургической обработке раны со строжайшим соблюдением общепринятых правил.
При заживлении случайных ран мирного времени нередко наблюдаются нагноения. Удовлетворительные результаты лечения получаются при лечении ран, расположенных в области шеи и головы.
Несколько хуже заживают раны груди, живота, спины,…
Нейтрофильно-макрофагальная инфильтрация
Нейтрофильно-макрофагальная инфильтрация выражена слабее во все сроки исследования, особенно в ранние.
Гигантские клетки «инородных тел» формируются лишь на 10-е сутки, в последующие сроки их образуется меньше, чем при применении шелка и лавсана.
Воспалительный процесс вокруг летилановой нити заканчивается уже к 21-м суткам. Тканевая реакция на имплантацию хирургических нитей из фторлона менее выражена, чем на летилановые,…
Проблема профилактики раневой инфекции
У больных со случайно полученными свежеинфицированными ранами, подвергающимися первичной хирургической обработке, общими закономерностями, которые влияют на частоту их нагноений, являются: сроки с момента получения раны до первичной хирургической обработки; влияние местной антибактериальной терапии на частоту нагноений; повышение как специфического иммунитета, так и неспецифических защитных реакций организма; влияние натяжения краев раны при наложении швов на кожу….
Микробная обсемененность асептических ран понижается гораздо быстрее при использовании биологически активного шовного материала.
Шовный материал из фторлона, содержащего трипсин, может применяться как средство направленного воздействия на репаративную регенерацию тканей асептических ран.
За последние годы в связи с увеличением объема физиотерапевтической помощи населению, расширением сети физиотерапевтических учреждений в стране значение организации физиотерапии в лечебно-профилактических учреждениях значительно…
Факторы риска нагноений при первичной хирургической обработке
К факторам риска нагноений при первичной хирургической обработке относится и значительное натяжение кожных краев раны (число нагноений 53 — 71%).
Зависимость нагноения ран от натяжения краев после первичной хирургической обработки раны прямо пропорциональна.
В то же время первичная пластика (свободная и на питающей ножке), а также пластика при помощи послабляющих разрезов значительно снижает опасность развития…
Противостафилококковый иммунитет
С целью подтверждения целесообразности применения средств иммунопрофилактики было исследовано их влияние на иммунологическое состояние больных, которым в комплексе применяли все средства иммунопрофилактики, были изучены в динамике показатели специфического противостафилококкового иммунитета и неспецифической реактивности. Были изучены стафилококковый а-антитоксин (показатель противостафилококкового иммунитета) и иммуноглобулины А, М и G, а также комплементарная и бактерицидная активность, уровень лизоцима в…
Источник: https://www.medvyvod.ru/rukovodstvo_po_gnoynoy_hirurgii/prichiny_i_usloviya_opredelyauschie_nagnoeni/
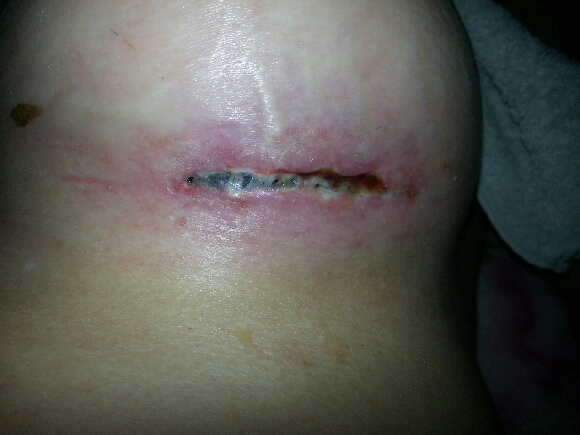
Если мокнет шов после операции что делать
Часто возникает проблема, когда мокнет шов после операции, что делать многие не знают. Если начался воспалительный процесс и появились такого рода симптомы, то необходимо сразу же принимать меры, так как такие инфекции замедляют или вовсе останавливают заживления и вызывают иногда тяжелые осложнения.
Кроме того, эта проблема доставляет не только физические неудобства, но и ухудшает психическое состояние. В мероприятия по уходу за швами входит не только их обработка обеззараживающими средствами, но и диета и правильная физическая нагрузка. Главной задачей является ускорение заживления и предотвращения инфекции. Для начала разберемся, почему происходит нагноение шва.
Причины воспаления шва
Воспаление швов после операции может начаться по нескольким причинам:
Кроме перечисленных причин воспаление швов может возникнуть из-за неквалифицированной работы хирургов или неправильных действий самого пациента.
Возбудителями обычно являются синегнойная палочка и стафилококк. Попадание инфекции бывает прямым и косвенным. В первом случае микроорганизмы попадают вместе с инструментами и материалами, которые не прошли достаточной обработки. Во втором случае инфицирование происходит из другого очага инфекции, которую переносит кровь, например, из больного зуба.
Вернуться к змистуСимптоми воспаление шва
Увидеть, что шов воспалился, можно уже на третьи сутки после его наложения. Если мокнут швы после операции, что делать, может сказать только врач. При этом указываются:
- покраснение кожи;
- отечность тканей вокруг шва;
- повышение температуры;
- нагноение;
- боли в области наложения;
- кровотечение.
- общая реакция:
- лихорадка;
- озноб;
- мигрень;
- высокая частота сердечных сокращений;
- повышение артериального давления.
Если эти симптомы начали проявляться, то можно ставить диагноз – воспаление швов. Чтобы снять нагноение необходимо принять меры по лечению возникшего осложнения.
Вернуться к змистуМеханизм заживления шва
На процесс заживления влияют много факторов:
Вернуться к змистуЛикування воспаление послеоперационных швов
Пока пациент находится в больнице, в течение первых пяти дней за швами будет ухаживать медицинская сестра. Уход заключается в смене повязки, обработке швов и, если необходимо, установка дренажа.
После выписки из больницы ухаживать за ними уже нужно самостоятельно. Для этого нужны: перекись водорода, зеленка, бинты стерильные, вата, ватные диски и палочки.
Если мокнут швы после операции, что делать, рассмотрим поэтапно.
Все, кто сталкивался с этой проблемой, задаются вопросом, что делать, если мокнут швы. Если шов воспалился, то наблюдается покраснение места наложения, раздражение. Происходит это через активное заживление.
Он подберет адекватное лечение, направленное не только на то, чтобы прекратить нагноение, но и повысить иммунитет для скорейшего заживления раны.
При необходимости он снимет швы, выполнит промывание раны антисептическим раствором и установит дренаж, чтобы вышли гнойные выделения, и в дальнейшем шов не мок.
При необходимости врач выпишет антибиотики и иммуностимулирующие препараты, так как осложнения чаще всего возникают у людей с ослабленным иммунитетом. В качестве дополнительных методов могут быть применены мази, растворы, витамины, противовоспалительные средства и даже средства народной медицины.
Вернуться к змистуФитотерапия в борьбе с осложнениями послеоперационных швов
Изучением пользы лекарственных растений и составлением собрания занимался еще Н. И Пирогов в военном госпитале. Современная медицина уже давно научно подтвердила лекарственные действия народных рецептов. Фитотерапию лучше использовать как вспомогательное лечение, которое проводится при взаимодействии с основными методиками.
Сущность фитотерапии заключается в подборе оптимального сочетания лекарственных растений, действие которых направлено на устранение одного симптома. По этому принципу формируют например, грудные сборы, почечные чаи, противовоспалительные сборы и так далее.
Лечение травами и сборами – это все-таки не панацея, тем более при таких воспалительных процессах. Сама по себе такая методика малоэффективна, но в сочетании с традиционной медициной может стать хорошим подспорьем и ускорить восстановление. Например, Фитомазь можно применять, если старый шов вдруг воспылал, что тоже бывает нередко.
Растения, используемые в качестве дополнительных лекарственных средств для заживания швов имеют ряд полезных свойств:
- противовоспалительное;
- обезболивающее;
- противомикробное;
- ускоряет регенерацию;
- повышает функции печени.
Методика фитотерапии в данном случае состоит в приеме сборов внутрь (настои, экстракты) и для местного применения (мази).
Цели данного лечения состоят в следующем:
- улучшение состояния внутренней среды организма и работы выделительной системы, ослабление интоксикации;
- нормализация пищеварения и предупреждения негативных воздействий лекарств;
- нормализация иммунитета;
- обработка послеоперационных швов.
Такую терапию вполне может назначить врач.
Если рубец загноился, то особенности профессионального подбора таких средств заключаются в том, что композиции подбираются индивидуально, учитывается диагноз и персональные особенности пациента, специалист определяет продолжительность курса, фитооздоровление хорошо подходит к другим методам лечения и реабилитации и определяет комплексный подход для восстановления больного.
Можно ее применять, если гноится старый рубец, такое тоже иногда бывает. Происходит это из-за снижения иммунитета или повреждения рубца. Если старые рубцы чешутся, то можно делать аппликации, которые снимут эти симптомы.
Вернуться к змистуПрофилактика нагноение швов
При своевременном проведении лечебных мероприятий в 95% случаев можно добиться быстрого и полного прекращения инфекции. Важно своевременно провести дренирование раны сменить антибиотик. При неблагоприятном течении последствия могут быть очень тяжелыми. Есть вероятность развития гангрены или сепсиса.
Кроме того, профилактика нагноения послеоперационного шва должна предусматривать соблюдение ряда асептических и антисептических правил. Они заключаются в подготовке пациента перед операцией и уходе за ним после нее.
Подготовка к операции предполагает выявление инфекций в организме и избавления от них. То есть вылечить все имеющиеся заболевания, провести санацию ротовой полости.
После операции нужно строго следить за соблюдением гигиены, правильно проводить антисептическую обработку и при первых же симптомах воспаления принять меры по его ликвидации.
Для того чтобы швы быстрее заживали, соблюдайте правила, не поднимайте тяжести, чтобы избежать расхождения шва, не снимайте образующуюся корочку, полноценно питайтесь и поднимайте уровень иммунитета. Только тогда удастся значительно снизить риск возникновения осложнений. Вот почему так важно придерживаться всех рекомендаций.
Источник: https://ok-doctor.xyz/esli-moknet-shov-posle-operacii-chto-delat/
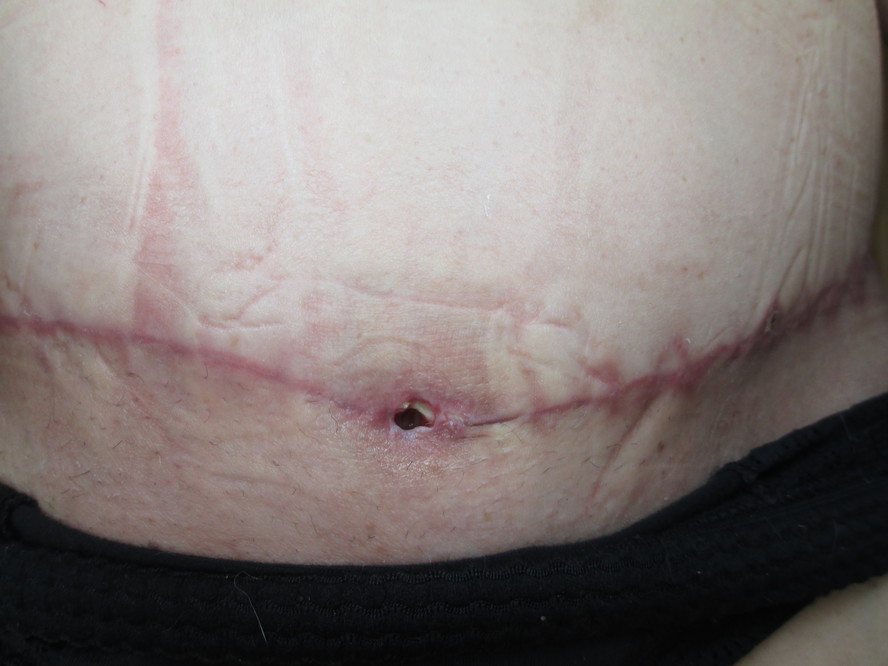
Гнойные осложнения послеоперационных ран
 Здравствуйте.У меня было обрезание, после этого член распух, появилась гематома, при перевязках выделяется гной, он есть и сейчас, а уже 10-й день после операции, и пора снимать швы. Хотел у вас спросить совета, что мне делать?
Здравствуйте.У меня было обрезание, после этого член распух, появилась гематома, при перевязках выделяется гной, он есть и сейчас, а уже 10-й день после операции, и пора снимать швы. Хотел у вас спросить совета, что мне делать?
Тигран
Здравствуйте, Тигран.
Обрезание, по сути дела, является хирургической операцией, которая производится на половом члене. А любое оперативное вмешательство, к сожалению, сопряжено с риском развития послеоперационных осложнений. На вашем месте, я бы не пыталась избавиться от гноя самостоятельно, а обратилась к врачу.
Гнойные осложнения послеоперационных ран требуют обязательного профессионального лечения. В некоторых случаях требуется повторное хирургическое вмешательство и удаление гноя механическим путем.
Это снижает вероятность развития осложнений – например, заражения крови, снижает степень отмирания тканей в очаге воспаления.
Гнойные осложнения послеоперационных ран
Чаше всего осложнения послеоперационных ран возникают в результате инфицирования во время операции, использования шовного материала невысокого качества, попадания различным путем возбудителей инфекции в раны, нарушения обмена веществ в организме пациента и т.д.
В большинстве случаев появление гноя в операционной ране происходит уже на 2 сутки после хирургического вмешательства, а максимальное проявление симптомов нагноения наблюдается на 4-6 день после вмешательства. Основными признаками нагноения послеоперационной раны являются:
- Появление отека и гиперемии;
- Усиление болевых ощущений;
- Наличие гнойного отделяемого из раны;
- Ухудшение общего состояния пациента, повышение температуры тела, изменения в показаниях лабораторных исследований крови и мочи.
Лечение гнойных послеоперационных осложнений заключается в местном воздействии на рану. Хирург производит ее вскрытие и удаление нагноения и отмерших тканей. Иногда рекомендуется установка системы дренирования.
Затем рана промывается антисептическими растворами, а в некоторых случаях показано и введение в рану антибактериальных препаратов.
Помимо антибиотиков, можно использовать препараты, содержащие кортикостероиды, которые способны подавлять воспалительные процессы, если они применяются в небольших дозах. После этого раны могут заживать самостоятельно, но в некоторых случаях требуется повторное наложение швов.
Для ускорения заживления ран целесообразно использовать различные методы физиотерапевтического лечения, например, лазер, ультразвук. Подобные процедуры назначаются по усмотрению врача с учетом общего состояния пациента.
Также для лечения нагноения послеоперационных ран могут назначаться препараты антибактериального плана, которые подавляют жизнедеятельность патогенных микроорганизмов, ускоряя процессы заживления тканей. При наличии осложнений рекомендуется прием препаратов, повышающих общий иммунитет организма.
Как вы видите, справиться с нагноением раны самостоятельно очень трудно. Здесь нужна помощь квалифицированного специалиста–хирурга. Вы указали, что идет уже 10 день после операции и подошел срок снятия швов. Надеюсь, эту процедуру будет проводить опытный врач, который увидит, что у вас нагноение, и сделает все необходимое.
С уважением, Мария.
Подробнее тут
Полезный совет?
Внимание!
Напоминаем вам, что статья носит рекомендательный характер.
Для установления правильного диагноза нужна очная консультация врача!
Источник: http://www.domotvetov.ru/hirurgiya/gnojnyie-oslozhneniya-posleoperats.html
Послеоперационный лигатурный свищ: симптомы, причины, лечение, прогноз
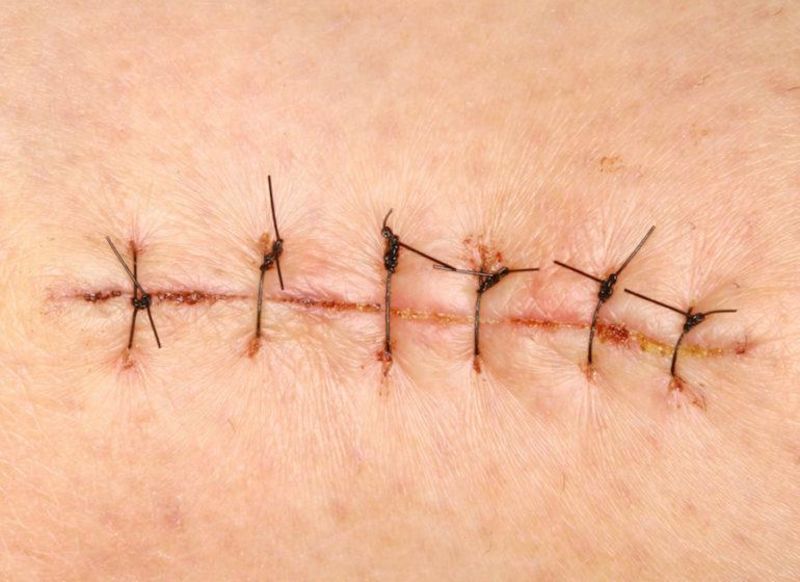
Почти каждое оперативное вмешательство заканчивается закрытием раны с помощью хирургических швов, исключение составляют только операции, выполненные по поводу гнойных ран, где наоборот создаются условия для нормального оттока гнойного содержимого и снижения инфильтрации (воспаления) вокруг раны.
Хирургические швы могут быть как синтетического, так и природного происхождения, а также те, которые рассасываются и не рассасываются в организме спустя некоторое время.
Иногда случается так, в месте их наложения возникает выраженный воспалительный процесс, серозное (вишневого цвета), а потом гнойное отделяемое и это является достоверным показателем того, что образовался свищ после операции и началось его отторжение организмом. Важно понимать, что послеоперационный свищ является проявлением не нормального течения этого периода и требует дальнейшего лечения.
Причины появления лигатурного свища после оперативных вмешательств
- Присоединение инфекции, попавшей в рану через швы (недостаточное соблюдение чистоты раны, не соблюдение достаточной антисептики во время операции);
- Отторжение организмом вследствие аллергической реакции на материал нити.
Также на возникновение лигатурного свища послеоперационного периода влияют следующие факторы:
- Возраст и общее состояние больного;
- Высокая иммунная реактивность организма (молодые и полные сил люди);
- Наличие хронической специфической инфекции в организме (туберкулез, сифилис и многие другие);
- Госпитальная инфекция, то есть та, которая постоянно находится во всех стационарах, и сапрофитные микроорганизмы (стафилококк или стрептококк), живущие на коже человека в норме;
- Вид и место оперативного вмешательства (свищ после операции по поводу парапроктита или лигатурный свищ после кесарево сечения);
- Онкологические заболевания, истощающие организм (имеется в виду белковое истощение);
- Недостаточность витаминов и минералов;
- Нарушения обмена веществ (сахарный диабет, ожирение, метаболический синдром).
Интересно то, что лигатурные свищи:
- Возникают в любой части тела;
- В разных слоях операционной раны (кожа, фасция, мышца, внутренний орган);
- Не зависят от временных рамок (возникают через неделю, месяц, год);
- Имеют разные клинические проявления (отторжение швов организмом с дальнейшим заживлением или длительным воспалением с нагноением раны без заживления);
- Возникают в независимости от материала хирургической нити;
Проявления
- Первые дни в проекции операционной раны возникает уплотнение, покраснение, незначительный отек, болезненность и повышение местной температуры.
- Спустя одну неделю из-под швов, особенно при надавливании, начинает выступать серозная жидкость, а позже и гной.
- Параллельно с этим повышается температура тела до субфибрильных цифр (37,5-38);
- Иногда воспаленный свищевой ход закрывается самостоятельно, но спустя некоторое время открывается вновь;
- Полное излечение возникает только после проведения последующей операции и устранения причины.
Осложнения, возникающие вследствие лигатурного свища
- Абсцесс — полость с гноем
- Флегмона — распространение гноя по подкожно жировой клетчатке
- Эвентрация — выпадение внутренних органов вследствие гнойного расплавления операционной раны
- Сепсис — при прорыве гнойного содержимого в полость живота, груди, черепа
- Токсико-резорбтивная лихорадка — тяжелая температурная реакция организма на наличие гнойного очага в организме.
Диагностика
Диагностировать лигатурный свищ можно во время клинического осмотра раны в перевязочной. Также обязательным условием будет выполнение ультразвукового исследования операционной раны, что делается для выявления возможных гнойных затеков или абсцесса.
При затруднении диагностики вследствие глубокого расположения свища используют фистулографию. Суть последней заключается в введении контрастного вещества в свищевой ход с последующим выполнением рентгенографии. На снимке четко отобразится расположение свищевого хода.
Лечение
Перед тем как лечить свищ необходимо понимать то, что в большинстве случаев без хирургического вмешательства излечения не настанет и его длительное существование только усугубит течение болезни. Также при лигатурном свище лечение должно быть комплексным, с обязательным применением:
- местных антисептиков: — водорастворимые мази: левомиколь, тримистин, левосин— мелко дисперстные порошки: тирозур, банеоцин, гентаксан
- антибиотиков широкого спектра действия — цефтриаксон, норфлоксацин, левофлоксацин, ампициллин
- ферментов, растворяющих омертвевшие ткани — трипсин и химотрипсин.
Указанные антисептики и ферменты необходимо вводить как в сам свищевой ход, так и в окружающие его местные ткани по несколько раз в сутки, так как их активность сохраняется не больше 4 часов.
Также в фазе воспаления можно активно использовать физиотерапевтические процедуры, а именно кварцевание раны и УВЧ-терапия. Последние в значительной мере снижают отек и распространение инфекции вследствие улучшения микроциркуляции крови, лимфы и пагубного воздействия на микроорганизмы. Такие мероприятия не гарантируют полного выздоровления, а лишь могут вызывать стойкую ремиссию.
На вопрос: “что делать при не закрывающемся свище?” можно ответить только то, что это является гарантированным показанием к проведению оперативного вмешательства. Лечение лигатурного свища операцией является “золотым стандартом”, ведь только благодаря хирургической обработке можно устранить причину постоянного нагноения.
- Обработка операционного поля антисептиками (спиртовый раствор йода) трижды;
- В проекции операционной раны и под нее вводится анестезирующее вещество (2% раствор лидокаина, 0,5-5% новокаин);
- Для удобства поиска в свищевой ход вводится краситель (бриллиантовый зеленый и перекис водорода);
- Выполняется рассечение раны с удалением всего шовного материала;
- Находится причина, вызвавшая свищ и удаляется с окружающими ее тканями;
- Кровотечение останавливается только с помощью электро коагулятора или 3% перекисью водорода, прошивание сосуда строго запрещено, так как это повторно может вызвать свищ;
- После остановки кровотечения, рана промывается растворами антисептиков (хлоргексидин, 70% спирт, декасан) и закрывается вторичными швами с обязательным ее активным дренированием.
В послеоперационном периоде проводятся периодические перевязки с промыванием дренажа, который, при отсутствии гнойного отделяемого, извлекается. При наличии показаний (обширная флегмона, множественные гнойные затеки) пациент получает:
- антибиотики
- противовоспалительные препараты (НПВС — диклоберл, диклофенак, нимесил)
- мази, стимулирующие процессы заживления (метилурациловая, троксевазиновая)
- попутно можно применять и препараты растительного происхождения, особенно те, которые богаты витамином Е (облепиховое масло, алое).
Важно отметить то, что операция по поводу лигатурного свища наиболее эффективна в своем классическом виде, а именно с широким рассечением и адекватной ревизией. Все мало инвазивные методики (с помощью УЗИ) в данном случае показывают не высокую эффективность в борьбе с этим недугом.
Необходимо отметить еще то, что самолечение в случае лигатурного свища послеоперационного рубца не допустимо, так как все равно все закончится оперативным вмешательством с последующей хирургической обработкой, но будет потеряно время и возможно развитие осложнений, угрожающих жизни.
Прогноз после операции и профилактика
Во многих случаях оперативное лечение лигатурного свища эффективно, но бывают такие случаи, когда организм человека всячески отторгает все хирургические нити, даже после множественных повторных операций. При самостоятельном лечении свища прогноз не благоприятен.
Профилактика появления свища в большинстве случаев не возможна, так как инфекция может проникнуть по шву даже при самых асептических условиях, не говоря уже об реакции отторжения.
Источник: http://zdravotvet.ru/posleoperacionnyj-ligaturnyj-svishh-simptomy-prichiny-lechenie-prognoz/
открытая библиотека учебной информации
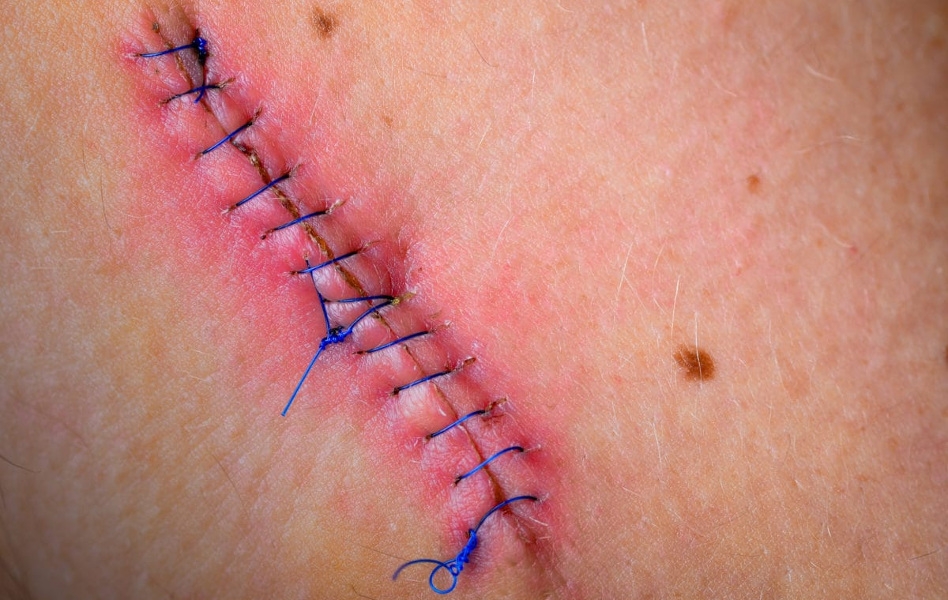
МЕСТНОЕ ЛЕЧЕНИЕ ГНОЙНЫХ РАН
ЛЕЧЕНИЕ ГНОЙНЫХ РАН
Состоит из двух направлений — местного и общего. Характер лечения, кроме того, определяется фазой раневого процесса.
а) Задачи в фазе воспаления (1 фаза раневого процесса):
• Борьба с микроорганизмами в ране.
• Обеспечение адекватного дренирования экссудата.
• Содействие скорейшему очищению раны от некротических тканей.
• Снижение проявлений воспалительной реакции. При местном лечении гнойной раны используют методы механической, физической, химической, биологической и смешанной антисептики.
При нагноении послеоперационной раны обычно бывает достаточно снять швы и широко развести ее края. В случае если этих мероприятий недостаточно, то крайне важно выполнение вторичной хирургической обработки (ВХО) раны.
Задачи:
• Вскрытие гнойного очага и затеков.
• Иссечение нежизнеспособных тканей.
• Осуществление адекватного дренирования раны.
В первой фазе заживления, когда имеется обильная экссудация, нельзя применять мазевые препараты, так как они создают препятствие оттоку отделяемого, в котором находится большое количество бактерий, продуктов протеолиза, некротических тканей.
Повязка должна быть максимально гигроскопична и содержать антисептики (3% раствор борной кислоты, 10% раствор хлорида натрия, 1% раствор диоксидина, 0,02% раствор хлоргексидина и др).
Лишь на 2-3 сутки возможно применение водорастворимых мазей: «Левомеколь” “Левосин”,«Левонорсин”, и 5% диоксидиновая мазь.
«Химическая некрэктомия» с помощью протеолитических ферментов.
Для активного удаления гнойного экссудата непосредственно в рану укладывают сорбенты, наиболее распространенным из них является полифепан.
Ультразвуковая кавитация ран, вакуумная обработка гнойной полости, обработка пульсирующей струёй
В фазе регенерации, когда рана очистилась от нежизнеспособных тканей и стихло воспаление.
Задачи:
· подавление инфекции;
· стимуляция репаративных процессов.
Грануляции очень нежные и ранимые, в связи с этим становится необходимым применение препаратов на мазевой основе, препятствующей механической травматиза-ции. В состав мазей, эмульсий и лениментов вводят также антибиотики (синтомициновая, гентамициновая мази и др.), стимулирующие вещества (5% и 10% метилурациловая мазь, «Солкосœерил”, “Актовегин”).
Многокомпонентные мази («Левометоксид», «Оксизон», «Оксициклозоль», бальзамический линимент по А. В. Вишневскому).
Для ускорения заживления ран используется методика наложения вторичных швов (ранних и поздних), а также стягивание краев раны лейкопластырем.
В третьей фазе заживления образования и реорганизации рубца основной задачей становится ускорение эпителизации раны и защита ее от излишней травматизации. С этой целью используются повязки с индифферентными и стимулирующими мазями, а также физиотерапевтические процедуры.
УВЧ и ультрафиолетовое облучение в эритемной дозе, ĸᴏᴛᴏᴩᴏᴇ также стимулирует фагоцитарную активность лейкоцитов и оказывает антимикробное действие.
Электро- и фонофорез.
Сосудорасширяющим и стимулирующим действием обладает магнитное поле. Гипербарической оксигенации.
Лечение в абактериальной среде способствует высушиванию раны, ĸᴏᴛᴏᴩᴏᴇ неблагоприятно воздействует на микроорганизмы.
ОБЩЕЕ ЛЕЧЕНИЕ раневой инфекции имеет несколько направлений:
• Антибактериальная терапия.
• Дезинтоксикация.
• Иммунокорригирующая терапия.
• Противовоспалительная терапия.
• Симптоматическая терапия.
Читайте также
МЕСТНОЕ ЛЕЧЕНИЕ ГНОЙНЫХ РАН ЛЕЧЕНИЕ ГНОЙНЫХ РАН Состоит из двух направлений — местного и общего. Характер лечения, кроме того, определяется фазой раневого процесса.а) Задачи в фазе воспаления (1 фаза раневого процесса): • Борьба с микроорганизмами в ране. •… [читать подробенее]
Источник: http://oplib.ru/random/view/490892
Какими бывают гнойные воспаления разных видов и почему они развиваются
Как и любое другое, гнойное воспаление – это ответ организма на воздействие какого-либо раздражителя, направленный на ограничение патологического участка, уничтожение провоцирующих агентов и восстановление повреждения. Реакция воспаления состоит из трех последовательных фаз: повреждение, отек, восстановление. Именно характер отека определяет вид воспаления.
Развиваются гнойные воспаления при преобладании в отечной жидкости (экссудате) болезнетворных гноеродных бактерий. Это могут быть синегнойная и кишечная палочки, стафило-, гоно-, стрептококки, клебсиеллы, протей. Степень обсеменения бактериями очага повреждения определяет вероятность и характер воспалительной реакции.
Гной представляет собой жидкую среду, содержащую в своем составе погибшие форменные элементы крови (лейкоциты, фагоциты, макрофаги), микробы, ферменты (протеазы), разрушенные и омертвевшие ткани, жиры, белковые фракции. Именно протеазы ответственны за растворение тканей (лизис) в очаге повреждения.
Выделяют следующие виды гнойного воспаления:
- эмпиема – скопление гноя в полости, представленной стенками органа;
- абсцесс – полость, возникшая в результате расплавления тканей, заполненная гнойным экссудатом;
- флегмона – разлитое гнойное поражение подкожной клетчатки на протяжении сосудов, нервов, в фасциях.
Воспаление атеромы
Одна из часто встречающихся доброкачественных опухолей в подкожных тканях – атерома. Образуется она в местах наибольшего распространения сальных желез: голова, область копчика, лицо, шея. Атерома имеет вид округлого образования, представляет собой полость, заключенную в капсулу, с содержанием жира, холестерина, клеток кожи.
Возникает она в результате того, что выводной проток сальной железы закупоривается. Атерома может быть единичной, но в большинстве случаев встречается множественное распространение этих образований различных размеров. Опухоль эта безболезненна и, кроме косметического дискомфорта, не доставляет неудобств.
Выделяют первичные (врожденные) и вторичные атеромы, которые возникают при себорее. При пальпации они плотные, умеренно болезненны, имеют синюшный оттенок. Локализуются вторичные опухоли на лице, груди, спине, шее. После их вскрытия образуются язвы с подрытыми краями.
В амбулаторной хирургии воспаление атеромы – распространенная проблема. Предрасполагающими факторами к этому являются такие состояния:
- недостаточная гигиена;
- самостоятельное выдавливание прыщей, особенно при несоблюдении правил антисептики;
- микротравмы (царапины и порезы);
- гнойничковые заболевания кожи;
- снижение местного иммунитета;
- гормональные нарушения;
- злоупотребление косметикой.
Нагноившаяся атерома характеризуется болезненностью, локальным покраснением и отечностью. При больших размерах может отмечаться флюктуация – ощущение перетекания жидкости в эластичной полости. Иногда образование самостоятельно прорывается наружу и выделяется салообразный гной.
Лечится воспаление атеромы только хирургически. Выполняется разрез кожи, вылущивание содержимого с обязательным удалением капсулы. Когда она убрана не полностью, после операции возможен рецидив. Если повторно образовалась атерома, воспаление может развиться в этой же области.
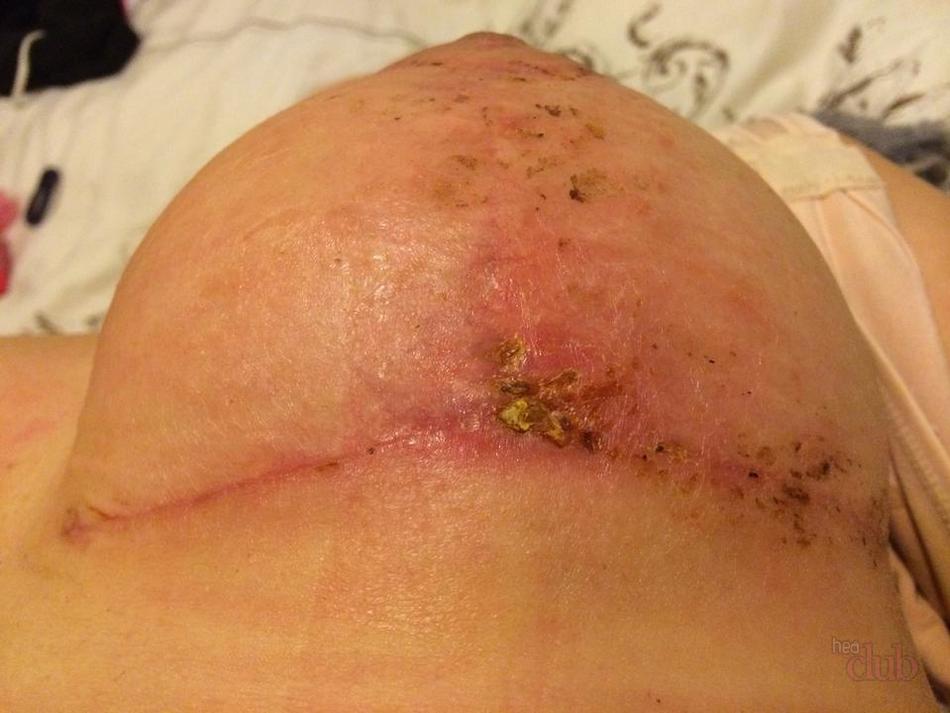
Нагноение ран
Раны возникают по многочисленным причинам: бытовые, производственные, криминальные, боевые, после операции. Но воспаление раны не всегда бывает гнойным. Зависит это от характера и места повреждения, состояния тканей, возраста, обсемененности микробами.
Факторы, предрасполагающие к воспалению раневой поверхности, следующие:
- ранение загрязненным предметом;
- несоблюдение правил гигиены;
- применение стероидных гормонов и/или цитостатиков;
- избыточный вес тела;
- недостаточность питания;
- дефицит витаминов;
- пожилой возраст;
- снижение местного и общего иммунитета;
- хронические кожные заболевания;
- тяжелые соматические болезни;
- жаркая, влажная погода;
- недостаточный дренаж раны после операции.
Обычно нагноение раны характеризуется тем, что в тканевом дефекте скапливается гнойный воспалительный экссудат. При этом вокруг краев появляется гиперемия (покраснение) и «теплый» отек, обусловленный расширением сосудов. В глубине раны преобладает «холодная» отечность, связанная с нарушением лимфатического оттока из-за сдавления сосудов.
На фоне перечисленных признаков появляется распирающая, давящая боль, в области поражения локально повышена температура. Под слоем гноя определяется некротизированная масса. Всасываясь в кровь, продукты распада, токсины вызывают симптомы интоксикации: лихорадка, слабость, боли в голове, понижение аппетита. Поэтому, если возникло воспаление раны, лечение должно быть незамедлительным.
Нагноение послеоперационных швов
Процесс воспаления послеоперационного шва происходит, как правило, на 3-6 день после хирургических манипуляций. Связано это с попаданием в место повреждения тканей гноеродных микроорганизмов.
Бактерии в рану могут быть занесены первично (предметом ранения, плохо обработанным инструментарием, руками медицинского персонала и/или самого больного) и косвенно из очага хронической инфекции: кариес, тонзиллит, синусит.
Предрасполагающие факторы к развитию патологического процесса в области шва:
- недостаточная дезинфекция медицинского инвентаря;
- несоблюдение правил асептики, антисептики;
- сниженный иммунитет;
- плохой дренаж отделяемого раны;
- повреждение подкожной клетчатки (гематомы, некрозы);
- некачественный шовный материал;
- несоблюдение гигиены пациентом;
- участки ишемии (недостатка кровоснабжения) из-за пережатия лигатурой сосудов.
Если развилось воспаление шва, то будут наблюдаться такие симптомы, как покраснение и отек кожи вокруг, болезненность. Сначала из шва может отделяться серозная жидкость с примесью крови, а затем происходит нагноение.
Лечить загноившийся операционный шов следует только под контролем врача. Неправильные самостоятельные действия могут привести к распространению инфекции, углублению воспаления и развитию грозных осложнений вплоть до сепсиса. При этом образуется грубый извитой рубец.
Гнойное поражение кожи и подкожной клетчатки
Патологические процессы в коже и нижележащих слоях встречаются в хирургической практике очень часто. Кожа и ее придатки – первый защитный барьер организма от различных неблагоприятных воздействий.
Негативными факторами, провоцирующими развитие воспаления кожи, являются такие:
- механические повреждения (царапины, ссадины и порезы, расчесы);
- воздействие высоких и низких температур (ожог, обморожение);
- химические агенты (бытовые щелочи, кислоты, злоупотребление антисептическими и моющими средствами);
- избыточное пото- и салоотделение могут вызвать гнойное воспаление кожи;
- плохая гигиена (особенно у тучных людей);
- заболевания внутренних органов (патологии эндокринной, пищеварительной систем;
- врастание ногтя.
Вызывать гнойное воспаление кожи и подкожной клетчатки могут микробы, занесенные извне, и/или представители условно-патогенной флоры. Нагноения кожи разнообразны по месту локализации и клиническому течению.
Фурункул
Нагноение волосяного фолликула и сальной железы – фурункул. Он может быть локализован в областях кожи, где есть волосы. Возникает в любом возрасте. Наиболее часто встречается у больных сахарным диабетом и/или ожирением.
Клинические проявления выражаются в типичном воспалении: гиперемия, боль, повышение местной температуры, припухлость. Иногда это состояние сопровождается реакцией близко расположенных лимфатических узлов.
Осложнениями фурункулеза могут стать лимфаденит, абсцесс, тромбофлебит (воспаление вен), флегмона, реактивный гнойный артрит, сепсис, менингит.
Карбункул
Карбункул – острое инфекционное воспаление одновременно нескольких волосяных луковиц с сальными железами. Встречается чаще у лиц зрелого и пожилого возраста. Большую роль в развитии этого воспаления играют эндокринные нарушения. Типичная локализация – задняя часть шеи, спина, живот, ягодицы.
На месте инфицирования возникает плотный разлитой отек, кожа становится багровой и болезненной. Происходит некротическое расплавление тканей. Вскрывается карбункул в нескольких местах, выделяется сливкообразный гной. Поражение при таком воспалении кожи имеет вид пчелиных сот.
Гидраденит
Воспаление потовых желез возникает преимущественно при нечистоплотности, опрелостях, расчесах. На первое место среди провоцирующих факторов выступает бритье подмышек. Возникают микротравмы кожи, а использование дезодоранта способствует закупорке выводных протоков желез.
В области подмышечной впадины образуется плотный болезненный бугорок, кожа становится багрово-синюшной. По мере развития воспаления боль усиливается, мешает движениям. Возникает флюктуация, кожа в центре истончается, и наружу прорывается густой гной.
При распространении воспаления на другие участки благодаря обилию лимфатической ткани образуется конгломерат узлов с выступающими сосочками кожи – «сучье вымя». Если лечения не проводится, процесс может распространиться – образуется абсцесс или флегмона. Грозным осложнением гидраденита является сепсис.
Абсцесс
Полость гнойно-некротического характера, ограниченная капсулой, – абсцесс. Чаще возникает как осложнение воспалений, гнойничковых заболеваний на коже.
Клинически абсцесс проявляется отеком и гиперемией кожи в области поражения. В глубине тканей пальпируется плотноэластичное болезненное образование. Кожа над абсцессом горячая на ощупь. Появляются симптомы интоксикации.
При вскрытии абсцесса и неполном опорожнении или наличии в полости инородного тела стенки капсулы не до конца смыкаются, и образуется свищ. Прорыв гноя может произойти на кожу, в окружающие ткани, в полость органов.
Флегмона
Гнойно-некротический процесс воспаления, располагающийся в клетчаточном пространстве, не имеющий четких границ. Причины возникновения флегмоны такие же, как при абсцессе.
В связи с развитием эстетической медицины, образование флегмоны могут спровоцировать корригирующие процедуры: липосакция, введение различных гелей. Места локализации могут быть любыми, но чаще воспаляться склонны области живота, спины, ягодиц, шеи. Не редкость – поражение тканей ноги.
Постепенно расплавляя ткани, флегмона распространяется по клетчатке, фасциальным пространствам, разрушая сосуды и провоцируя некроз. Часто флегмоной осложняется абсцесс, гидраденит, фурункул.
Паронихий и панариций
Панариций – воспаление мягких тканей, костей и суставов пальцев кисти, реже стопы. Боль при панариции может быть нестерпимой, лишать сна. В месте воспаления – гиперемия и отек. При развитии процесса нарушается функция пальца.
В зависимости от локализации поражения панариций может быть разных типов:
- кожным – образование нагноения между эпидермисом и следующими слоями кожи с образованием «пузыря»;
- подногтевым – затек гноя под ногтевую пластину;
- подкожным – гнойно-некротический процесс мягких тканей пальца;
- суставным – поражение фалангового сустава;
- сухожильным – нагноение сухожилия (тендовагинит);
- костным – переход гнойного процесса на кость, протекающий по типу остеомиелита.
Паронихий – повреждение валика около ногтя. Воспалиться ногтевое ложе может после маникюра, обрезания кутикулы. Отмечается при этом состоянии пульсирующая боль, покраснение, отделение гноя.
Лечение
Гнойными воспалениями мягких и других тканей организма занимается хирургия. При появлении симптомов, указывающих на гнойное поражение, обязательно нужно проконсультироваться с врачом. Самостоятельное лечение чревато распространением процесса и усугублением ситуации. Основные направления лечения:
- антибактериальная терапия с применением местных средств от воспаления (мазей, растворов) и системных препаратов (Пенициллин, Цефтриаксон, Клиндамицин, Ванкомицин);
- противотоксическая терапия (введение внутривенных растворов глюкозы, солевых, форсированный диурез);
- лечение сопутствующих хронических патологий;
- иммунокоррекция (введение вакцин, сывороток, анатоксинов);
- диетическое питание с исключением простых углеводов, мучного, жирного, жареного и соленого;
- витаминотерапия;
- первичная и вторичная хирургическая обработка ран (иссечение и удаление омертвевших тканей, промывание и дренирование);
- физиотерапия после операции (УФО, лазеротерапия, лечение магнитным полем).
Для хирургического лечения ран используются следующие методы:
- физические (лазерное излучение, плазменные потоки, вакуумная обработка зоны воспаления);
- химические (различные ферментные препараты: Трипсин, Химотрипсин, Лизосорб);
- биологические (удаление некротических тканей личинками зеленых мух).
При консервативной терапии используют такие препараты:
- антисептики (Повидон-йод, Мирамистин, Этакридин, Хлоргексидин);
- водорастворимые мази (Диоксидин, Метилурацил);
- кремы (Фламазин, Аргосульфан);
- дренирующие сорбенты (Коллагеназа);
- аэрозоли (Лифузоль, Нитазол).
В периоде регенерации (заживления) после операции используют следующие средства:
- повязки с антибактериальными мазями (Левомеколь, Тетрациклин, Пимафуцин), стимулирующими веществами (Винилин, Актовегин, Солкосерил);
- специальные раневые покрытия против воспаления и для заживления (Воскопран);
- препараты на основе природных полимеров (Альгипор, Комбутек).
Гнойное воспаление различных частей тела распространено и имеет множество различных форм. Течение процесса может быть гладким или приносить грозные осложнения, приводящие к летальному исходу. Поэтому к лечению нужно подходить комплексно и проводить весь спектр назначенных терапевтических мероприятий, профилактических мер по предотвращению вторичного возникновения болезни.
Источник: https://provospalenie.ru/tela/gnojnoe.html